Kurt Grüngreiff, Magdeburg
Management der Leberzirrhose in der Praxis
Abgesehen von schweren akuten Komplikationen, wie Blutungen, Coma hepa- ticum, schweren Infektionen, dem he-patorenalen Syndrom oder spezifischen Maßnahmen beim hepatozellulären Karzinom (HCC), können nahezu 90 % aller chronisch Leberkranken ambulant betreut werden. Ziel und Inhalt der regelmäßigen hepatologischen Betreuung bei Patienten mit chronischer Lebererkrankung, besonders auch bei Leberzirrhose, ist die Stabilisierung der Erkrankung und das so weit als mögliche Vermeiden von Komplikationen und das Eintreten einer Dekompensation (portal, metabolisch).
Grundlage der Behandlung ist selbstverständlich die optimale Therapie der Grunderkrankung, die zur Fibrose/ Zirrhose geführt hat, z.B. chronische Hepatitis B und C, primär biliäre Zirrhose (PBC), primär sklerosierende Cholangitis (PSC), Autoimmunhepatitis, Morbus Wilson und Hämochromatose.
Basisuntersuchungen
Bei der ersten Vorstellung des Patienten in der Praxis sind neben der Erhebung einer ausführlichen Anamnese und einer eingehenden klinischen Untersuchung als Basisuntersuchungen, ein hepatologisches Laborprofil, eine abdominelle Ultraschaluntersuchung und (sofern noch nicht erfolgt) bei Leberzirrhotikern eine Ösophagogastroduodenoskopie (Ausschluss Varizen) unerläßlich. Weitere Maßnahmen sind abhängig vom Stadium der Leberfibrose/-zirrhose.
Bei Patienten mit einer Leberzirrhose ohne erkennbare metabolische bzw. portale Dekompensation oder anderweitige Komplikation sind neben der klinischen Untersuchung eine Kontrolle von AFP, GGT, CHE und Quick sowie eine abdomineller Ultraschall in halbjährlichem Abstand angezeigt. Spezifische Überwachungsstrategien werden in den vorherigen Beiträgen dargestellt.
Komplikationen
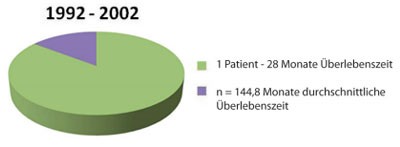
Abbildung 1
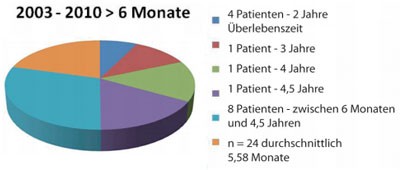
Abbildung 2
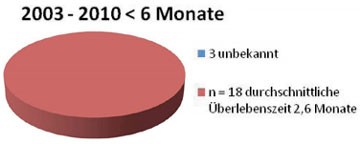
Abbildung 3
Sind Komplikationen wie Aszites, hepatische Enzephalopathie, Infektionen, Blutungen, HCC aufgetreten, müssen diese schnell erkannt und wenn möglich ohne schwere Folgeschäden beseitigt werden. Aszites ist die häufigste Komplikation der Leberzirrhose und die durchschnittliche Überlebenszeit nach dem Auftreten des ersten Aszites beträgt 2 Jahre, bei kompensierter Leberzirrhose 8 - 9 Jahre 2. Patienten mit Aszites bedürfen einer dauerhaften klinischen und Labor-Überwachung. Je nach Ausmaß des Aszites und der Schwere der metabolischen Leberinsuffizienz (metabolische Dekompensation) mit schweren Gerinnungsstörungen, entgleistem Diabetes mellitus, Niereninsuffizienz und hepatischer Enzephalopathie sind Kontrollen wöchentlich bzw. zwei- bis vierwöchentlich erforderlich. Neben der obligatorischen klinischen Untersuchung mit Kontrolle des Gewichtes, des Bauchumfanges und sonografischer Überprüfung des Aszites sind die Überwachung von Parametern wie Mineralstoffen, Kreatinin, Quick, Albumin und Zink unerlässlich. In der Aszitestherapie muss dem Ernährungszustand des Patienten besondere Aufmerksamkeit geschenkt werden. Eine Aszitestherapie nur mit Begrenzung der Trinkmenge (1,5 l/ Tag) und der Gabe von Diuretika ist in vielen Fällen unzureichend. Es ist unbedingt eine 4- bis 6-stündige Tagesruhe in waagerechter Lage (Erhöhung des zentralen effektiven Blutvolumens und somit Steigerung der Natriumausscheidung) einzuhalten und die Ernährung muss ausreichend und ausgewogen sein. Nur wenige Zirrhotiker bedürfen einer eiweißarmen Kost, wie sie oft noch verordnet wird. Diese Patienten weisen meistens einen katabolen Metabolismus auf. Die Beseitigung dieses Zustandes, zumindest eine Verbesserung, ist eine der entscheidenden Maßnahmen in der Behandlung eines Patienten mit einer dekompensierten Leberzirrhose, unabhängig von deren Genese. Als sehr güns-tig eignet sich nach eigenen Erfahrungen 3 bei Patienten mit einer Leberzirrhose und Aszites und nachgewiesener Hypalbuminämie (< 35 g/l) und einem ebenfalls nachgewiesenen Zinkmangel (80 % aller Leberzirrhotiker haben einen Zinkmangel im Serum: < 11,0 µmol/l) die kombinierte Gabe von oralen verzweigtkettigen Aminosäuren (Falkamin®) und einem Zinkpräparat (Zink-histidin oder Zinkaspartat am besten geeignet bei Leberpatienten).
Schwere Komplikationen
Patienten mit einer akuten Blutung aus Ösophagus- oder Fundusvarizen, einem Coma hepaticum (hepatische Enze- phalopathie Stadium 3 – 4) schweren Infektionen und Gerinnungsstörungen (Quick < 20 %), therapierefraktärem Aszites und einem hepatorenalem Syndrom bedürfen einer spezifischen hepatologischen Intensivbetreuung. Spe- zifische Warnzeichen gibt es dafür nicht. Besondere Aufmerksamkeit ist unter anderem geboten bei:
- Alkoholikern mit zunehmendem Ikterus und Aszites
- Progredienten Orientierungs- und Konzentrationsstörungen und Entwicklung einer höhergradigen hepatischen Enzephalopathie
- Leberzirrhotikern mit multiplen Begleiterkrankungen, wie Diabetes mellitus, Herz- und Nieren- und pulmonaler Insuffizienz
- Bei fortgesetztem Alkohol- und Nikotinabusus
Entwicklung spezifischer hepatologischer Betreuungsprogrammenotwendig
Gegenwärtig gibt es ca. 6 – 7 Millionen Leberkranke (vergleichbar dem Diabetesmellitus Typ 2) in Deutschland, von denen etwa 1 Million eine Leberzirrhosehaben. Der Beitrag des Vorsitzenden der Kassenärztlichen Bundesvereinigung(KBV) Dr. A. Köhler in der aktuellen Ausgabe des Deutschen Ärzteblatts 1unter dem Titel „Sind Chronikerprogramme verzichtbar?“ sollte alle im Bundesverbandder Gastroenterologen (BNG) organisierten, aber auch darüberhinaus hepatologisch interessierten und qualifizierten Ärzte stimulieren, dieEntwicklung spezifischer Programme zur Betreuung hepatologischer Patientenvoranzutreiben und zu installieren, zum Nutzen der Patienten und ebenso derLeistungserbringer. Die Bedeutung einer Betreuung durch einen hepatologischversierten Arzt belegt die Analyse der Überlebenszeit von HCC-Patienten imeigenen Patientengut. 1992 – 2002 betrug die durchschnittliche Überlebenszeitnach Diagnose eines HCCs 4,8 Monate (Abb. 1).Im Zeitraum 2003 – 2010 lag die Überlebenszeit bei Patienten, die mindestens6 Monate von mir betreut wurden (n = 24) bei 5,58 Monaten, wobei 4 Patienten2 Jahre, je 1 Patient 3,5; 4 bzw. 4,5 Jahre überlebten und 7 weitere Patientennoch leben (zwischen 6 Monaten und 4,5 Jahren). Die mittlere Überlebenszeitbei den kürzer Betreuten (n = 18) betrug dagegen 2,6 Monate. Bei 3 Patientenist der Verlauf unbekannt.
Eigene Erfahrung: HCC bei Hepatitis C nimmt zu
Dass ein HCC immer häufiger wird, zeigt auch die Analyse des eigenen Patientengutes.Im ersten Beobachtungszeitraum von 1992 – 2002 entwickelte sichbei 14 von insgesamt 204 Patienten mit einer Leberzirrhose ein HCC (6,9 %),wobei 5 Patienten (35,7 %) eine Alkoholzirrhose, 4 Patienten (28,6 %) eine chronischeHepatitis C und 2 Patienten eine chronische Hepatitis B als Ursache derZirrhose hatten (14,3 %) (Tab. 1). Im zweiten Beobachtungszeitraum von 2003– 2010 wurden 320 Patienten mit einer Leberzirrhose einbezogen. In diesemZeitraum war die Häufigkeit eines HCC mit n = 60 (18,7 %) nahezu dreimal sohoch wie in den Jahren von 1992 – 2002, die mit n = 26 (43,08 %) die häufigsteUrsache darstellen. Deutlich häufiger entwickelten allerdings Patienten mitchronischer Hepatitis C ein HCC mit n = 22 (36,8 %) im Vergleich zum erstenBeobachtungszeitraum. Demgegenüber nahmen die chronische Hepatitis B,die Hämochromatose , PBC oder Autoimmunhepatitis nur eine untergeordneteStellung mit n = 1 oder 2 ein (Tab. 2).
Hepatozelulläres Karzinom
Besonders Augenmerk gilt der Überwachung der Patienten bezüglich der Entstehung eines HCC. Die Leberzirrhose ist eine Präkanzerose 4. Das HCC ist weltweit der fünfhäufigste Krebs und die dritthäufigste, krebsbedingte Todesursache 5. In den letzten 20 – 30 Jahren hat die Inzidenz des HCC nicht nur in Afrika und Asien, sondern auch in Europa und den USA deutlich zugenommen. Die Gründe dafür sind zahlreich. Risikofaktoren sind nicht nur die Infektion mit dem Hepatitis-B-Virus (HBV) oder Hepatitis-C-Virus (HCV), sondern auch das metabolische Syndrom, dessen Häufigkeit in den USA und Europa epidemische Ausmaße erreicht hat 6,7,8,9. Ein HCC kann aber auch in einer nicht-zirrhotischen Leber entstehen. Dabei spielen nicht der Alkohol bzw. die Hepatitis B oder C die Hauptrolle, sondern der Einfluss von genotoxischen Substanzen, erblichen Erkrankungen, Geschlechts-hormonen und genetischen Mutationen stehen hier im Vordergrund 6.
Besonderer Wert sollte auf die Mög- lichkeit der Diagnostik eines HCC als kleinen, solitären, noch kurativen Knoten (< 1,00 cm) gelegt werden. Die Ultraschall-Sonografie ist das primäre bildgebende Verfahren zum HCC-Screening. Die Sensitivität der Sonografie liegt bei 65 – 80 % in Abhängigkeit von der Technik und besonders auch der Er- fahrung des Untersuchers, die Sensiti-vität bei > 90 % 10. Die Grenze der Erkennbarkeit eines Herdes ist bei 1 cm. Der Zeitraum des Wachstums eines noch sichtbaren Knotens (< 1 cm) bis zu 3 cm beträgt ca. 6 Monate. Eine größere Treffsicherheit je nach Größe des Knotens Sensitivität 89 – 96 %, kann von erfahrenen Untersuchern mittels Kontrast-mittelsonografie erreicht werden. Einen zuverlässigen Lebertumormarker gibt es nicht. Das oft so gehandelte Alpha-Fetoprotein (AFP) besitzt nur eine Sen-sitivität von 39 – 65 %. Der positive Vorhersagewert beträgt 9 – 50 % 11. Das AFP ist suspekt bei Werten > 250 ng/ml. Es korreliert mit der Tumorgröße. 80 % von kleinen HCC zeigen normale oder nur gering erhöhte AFP-Werte. Differentialdiagnostisch bedeutsam sind: Schwangerschaft, Hoden-Karzinom, chronische Hepatitis unterschiedlicher Genese und die Leberzirrhose. Das Ca19 – 9 ist als Marker vor allem be-deutsam bei entzündlichen und tumorösen Prozessen der Gallenwege und des Pankreas. Er kann aber auch beim HCC erhöht und in einzelnen Fällen der Diagnostik eines HCC hilfreich sein. Aus eigener Erfahrung kann ein über Jahre progredientes Ansteigen der GGT ein Hinweiszeichen auf die Entwicklung eines Tumors im Leber-Gallenwegs- bereich sein.
Thrombopenie
| Genese der Leberzirrhose | n | % |
|---|---|---|
| Alkohol | 5 | 35,7 |
| Hepatitis C | 4 | 28,6 |
| Hepatitis B | 2 | 14,3 |
| Hämochromatose | 1 | 7,1 |
| Unklar | 2 | 14,3 |
| CCC: | 1 | 1;Mann 54 Jahre |
Tabelle 1 Primäre Lebertumoren 1992 – 2002 bei 204 Patienten mit einer
Leberzirrhose
HCC: n = 14; Cholangioläres Karzinom (CCC) n = 1
HCC
Männer n = 12 ; Durchschnittsalter: 61,5
Jahre
Frauen n = 2 ; Durchschnittsalter: 68,5 Jahre
Welche Rolle kommt einer Thrombo-penie bei chronischen Lebererkankungen zu; ist sie hilfreich bei der Überwachung
bezüglich eines HCC? In eigenen, bisher unveröffentlichten Untersuchungen von 340 Patienten mit einer chronischen
HCV-Infektion konnten 265 Unterlagen ausgewertet werden. 55 Patienten hatten eine dekompensierte (32 mit Thrombopenie)
und 16 eine noch kompensierte Leberzirrhose (7 mit Thrombopenie). Von diesen 71 Patienten entwickelten 19 ein HCC, von
denen 13 eine Thrombopenie aufwiesen. Diese Befunde stimmen mit Aussagen von Floreani 12 überein, die
die Thrombopenie als einen ent-scheidenden Prognosefaktor einer chronischen HCV-Infektion ansieht, besonders
hinsichtlich der Entstehung eines HCC. Nach Untersuchungen von Moriyama et al. 13 ist das Risiko der
Entwicklung eines HCC bei chronischer Hepatitis C erhöht, wenn die Thrombozytenzahl < 150.000/µl ist.
| Genese der Leberzirrhose | n | % | Frauen | Männer | verstorben |
|---|---|---|---|---|---|
| Alkohol | 26 | 43,8 | 3; 61,60 | 23; 64,16 Jahre | 23 |
| Hepatitis C | 22 | 36,57 | 13; 71,83 | 9; 60,40 Jahre | 17 |
| Hepatitis B | 2 | 3,30 | 2; 57,10 Jahre | 1 | |
| Autoimmunhepatitis | 2 | 3,30 | 1; 68 | 1; 59 Jahre | 1 |
| Hämochromatose | 2 | 3,30 | 2; 65,00 Jahre | 1 | |
| Primär biliäre Zirrhose | 1 | 1,65 | 1; 68 | 1 | |
| Alpha1-Antitrypsinmangel | 1 | 1,65 | 1; 70 Jahre | 1 | |
| Unklar | 4 | 6,70 | 1; 83,00 | 3; 73,7 Jahre | 3 |
| CCC n = 6 | 3; 65,00 | 3; 64,60 Jahre | 3, 3 unbekannt |
Tabelle 2: Primäre Lebertumoren 2003 – 2010 bei 320 Patienten mit einer Leberzirrhose
HCC: n = 60; CCC n =
6
Spurenelemente
Welche Bedeutung dem unterschiedlichen Verhalten der Spurenelemente Kupfer (Anstieg) und Zink (Abfall) im Serum und Lebergewebe und den für die zelluläre Zinkhomöostase essentiellen Zinktransportern zukommt, lässt sich zum gegenwärtigen Zeitpunkt noch nicht bewerten. Es gibt erste Hinweise darauf, dass Zink als Signalmolekül spezifische molekulare Tumorkaskaden aktivieren bzw. hemmen kann 14,15. Zahlreiche wei-tere Serummarker für das HCC bedürfen ebenfalls der Prüfung für ihren klinischen Nutzen 16.
Häufigkeit der Kontrollen
Screeninguntersuchungen mit Sono- grafie und AFP-Bestimmung führen zunehmend zur Diagnose HCC im Frühstadium. Gegenwärtig werden solche Untersuchungen in einem Abstand von 6 Monaten empfohlen 17. In Japan werden Hochrisikopatienten (Leberzirrhose nach Hepatitis B bzw. C) sonografisch und laborativ alle 3 – 4 Monate untersucht. Dadurch werden 65 % aller HCCs in einem frühen, noch kurativen Stadium diagnostiziert 18. Nach eigenen Erfahrungen sollten bei ansteigendem AFP oder Ca19 – 9 , bei Zustand nach kurativer Therapie eines HCC sowie bei in allen Methoden (Labor, Sonografie, CT, MRT) unklaren Befunden engmaschigere Kontrollen erfolgen. Jede sonografisch neu diagnostizierte Raumforderung in der Leber muss weiter abgeklärt werden. Bei klinischem, laborativem und/oder sonografischem Verdacht auf ein HCC sollten unverzüglich in Zu- sammenarbeit mit anderen Fachdiszi-plinen in Praxis und Klinik (Radiologen, Gastroenterologen/Hepatologen, Vis-zeralchirurgen) die weitere Diagnostik (CT, MRT u.a.) vorangetrieben werden, um schnellstmöglich die erforderlichen therapeutischen Maßnahmen einleiten zu können.
Lebertagebuch
Gute Erfahrungen habe ich in den letzten Jahren in der Betreuung von Patienten mit einer Leberzirrhose unter Nutzung des Lebertagebuches, das allgemeine Informationen über den Aufbau und die Funktionen der Leber, zur Häufigkeit, Ursachen und typischen Symptomen von Lebererkrankungen sowie zu Laboruntersuchungen und auch zur Ernährung enthält. In einem speziellen Teil können die Patienten einerseits regelmäßig eigene Eintragungen zu Gewicht, Befinden etc. vornehmen, andererseits können vom Arzt wesentliche Labordaten dokumentiert werden (Abb. 1).

Abbildung 4

Abbildung 5
1 Köhler A, Sind Chronikerprogramme verzichtbar? Dtsch. Ärztebl. 2011; 108: A 822.
2 Grüngreiff K, Überlebenszeit nach dem Auftreten des ersten Aszites bei der Leberzirrhose: Untersuchungen an
unausgewählten ambulanten Patienten. Verdauungskrankheiten 2006 24: 307 – 310.
3 Grüngreiff K, Branched chain amino acids (BCAAs) and zinc in the treatment of ascites in liver cirrhosis.
Hepatol Int 2011; 5:3-558.
4 Grüngreiff K, Die Leberzirrhose als Präkanzerose. Verdauungskrankheiten 2003; 21: 129 – 134.
5 Parkin DM, Bray F, Ferlay J et al., Global cancer statistics 2002. CA Cancer J Clin 2005; 55: 74 – 108.
6 Trevisano F, Frigerio M, Santi V et al., Hepatocellular carcinoma in non-cirrhotic liver: A reappraisal. Dig Liver Dis 2010; 47: 341 – 347.
7 Lata J, Chronic liver diseases as liver tumor precursors. Dig Dis 2010; 28: 596 – 599.
8 Fassio E , Hepatitis C and hepatocellular carcinoma. Ann Hepatol 2010; 9 Suppl 1: 119 – 122.
9 Sherman M, Hepatocellular carcinoma: epidemiology, surveillance, and diagnosis Semin Liver Dis 2010, 30: 3 – 16.
10 Bolondi L, Sofia S, Siringo S et al., Surveillance programme of cirrhotic patients for early diagnosis and treatment of hepatocellular carcinoma: a cost effectivenessanalysis. Gut 2001; 48: 251 – 259
11 Saffroy R, Pham P, Reffas M et al., New perspectives and strategy research biomarkers for hepatocellular carcinoma. Clin Chem Lab Med 2007; 45: 1 – 11.
12 Floreani A, Should antiviral therapy be offered to elderly patients. Nat Rev Gastroenterol Hepatol 2009; 6: 503 – 504.
13 Moriyama M, Matsumura H, Aoki H et al., Long-term outcome, with monitoring of platelet counts, in patients with chronic hepatitis C and liver cirrhosis after interferontherapy. Intervirol 2003; 46: 296 – 307.
14 Grüngreiff K, Reinhold D, Zinc and Liver, Capter 24. In: Zinc in Human Health (Ed L. Rink) IOS-Press, Amsterdam, The Netherlands (in press).
15 Hogstrand C, Kille P, Nicholson RI, Taylor KM, Zinc transporters and cancer: a potential role for ZIP7 as a hub for tyrosine kinase activation. Trends Mol Med 2009;15: 101 – 111.
16 Malaguera G, Giordano M, Paladina I et al., Serum markers of hepatocellular carcinoma. Dig Dis Sci 2010; 55: 2744 – 2755.
17 Briux J, Sherman M, Llovet JM et al., Clinical management of hepatocellular carcinoma. Conclusions of the Barcelona-2000 EASL Conference. J Hepatol 2001; 35:421 - 430.
18 Kudo M, Management of hepatocellular carcinoma: From prevention to molecular targeted therapy. Oncology 2010; 78, Suppl : 1 - 6.
 Patienten mit chronischen
Lebererkrankungen, besonders mit einer Leber- zirrhose und ohne schwere Komplikationen, können und sollen in Abstimmung
mit dem Hausarzt regelmäßig von einem hepatologischen versierten Arzt ambulant betreut werden. Ziel ist es, das
Fortschreiten der Leberzirrhose zu verhindern sowie Komplikationen rechtzeitig zu erkennen und zu behandeln. Besondere
Bedeutung kommt dem HCC-Screening zu. Portosystemische Shunt (TIPS) werden daher vor allem als überbrückende Maßnahmen
bis zur Transplantation eingesetzt.
Patienten mit chronischen
Lebererkrankungen, besonders mit einer Leber- zirrhose und ohne schwere Komplikationen, können und sollen in Abstimmung
mit dem Hausarzt regelmäßig von einem hepatologischen versierten Arzt ambulant betreut werden. Ziel ist es, das
Fortschreiten der Leberzirrhose zu verhindern sowie Komplikationen rechtzeitig zu erkennen und zu behandeln. Besondere
Bedeutung kommt dem HCC-Screening zu. Portosystemische Shunt (TIPS) werden daher vor allem als überbrückende Maßnahmen
bis zur Transplantation eingesetzt. 




