Jörg Petersen, Hamburg
Therapie der Hepatitis B bei Leberzirrhose
Patienten mit fortgeschrittenem Leberschaden und Leberzirrhose unterliegen einem erhöhten Risiko der klinischen Dekompensation durch Ausbildung sogenannter „klinischer flares“. Hierunter versteht man Entzündungsschübe in der Leber, ausgelöst durch Schwankungen in der viralen Replikation und Immun- antworten gegen das Virus. Unbehandelt können diese zu klinischen Dekom- pensationen mit Aszitesbildung oder Enzepahlopathie bis hin zum Lebver-versagen führen.
Therapie bei jeglicher Virämie
| Behandlungsindikationen Chronische Hepatitis B | |
| Behandlungsbedürftige Patienten | HBV DNA >2 x 103 IU/ml (>104 Kopien/ml) GPT > ULN oder Histologie > minimale entzündliche Aktivität / geringe Fibrose [B] |
| Besonders behandlungsbedürftige Patienten | Patienten mit fortgeschrittener Fibrose oder mit Zirrhose bei jeglichem HBV DNA Nachweis [B] |
| Nicht behandlungsbedürftige Patienten | 1) Inaktive HBsAg Träger (B): wiederholt HBVDNA
negativ oder <2 x 103 IU/ml.
2) Hochvirämische HBsAg Träger: Hohe HBVDNA Spiegel. Beide (1+2) mit wiederholt normalen Transaminasen und höchstens minimaler entzündlicher Aktivität / geringer Fibrose in der Biopsie (B) oder in der nichtinvasiven Leberelastographie |
Tabelle 1: Leitlinien der EASL
Es ist daher von imminenter Bedeutung, Patienten mit fortgeschrittener Fibrose oder Zirrhose beim Vorliegen jeglicher Virämie in der PCR-Reaktion sehr konsequent mit Nukleos(t)idanaloga zu therapieren auch ohne Vorliegen erhöhter Transaminasen (Tabelle 1). Weiterhin stimmen alle relevanten Leitlinien für Zirrhosepatienten überein, dass ausschließlich orale Substanzen mit hoher genetischer Resistenzbarriere für eine Firstline-Therapie verwendet werden sollten, d.h. ausschließlich Entecavir oder Tenofovir. Beide Substanzen waren in Studien bei Patienten mit kompensierter wie auch dekompensierter Zirrhose hochwirksam und gut verträglich und wurden erstmals in einer direkten Vergleichsstudie miteinander getestet.
Diese jüngst veröffentlichte Studie (Liaw et al, Hepatology 2011; 53:62-72) bei Patienten mit dekompensierter Zirrhose zeigt, dass sowohl die Gabe von Teno-fovir oder von Entecavir oder auch die Kombination von Tenofovir und Emtricitabine zu vergleichbaren Resultaten in Bezug auf Verträglichkeit, Sicherheit, und therapeutischer Effizienz führt (Abbildung 1). Interessanterweise erscheint die initiale Kombinationstherapie in Bezug auf Suppression von HBV-DNA und Normalisierung von Transaminasen vom Trend her überlegen, bei den kleinen Patientenzahlen und einer leider ungleichmäßig verteilten Rekrutierung in den verschiedenen Therapiearmen erreicht die Differenz allerdings keine statistische Signifikanz, lässt aber sicherlich Raum für eine prospektive Evaluation einer initialen Kombinationstherapie bei diesen schwierig zu therapierenden Patienten. Weiterhin zeigte sich in dieser Studie keine erhöhte Rate an Laktatazidosen. Nichtsdesdotrotz muss der Einsatz von Nukleos(t)idanaloga bei Patienten mit fortgeschrittenem Leberparenchymschaden bei Leberzirrhose und ansteigendem MELD Index mit großer Vorsicht sorgfältig überwacht werden, da es zu einzelnen Fällen von Laktatazidosen in der Vergangenheit gekommen ist. Dies ist als Klasseneffekt der Polymerasehemmer zu sehen, die alle NUCs gleichermaßen betrifft, da die NUCs u.a. zu verstärkter mitochondrialer Toxizität führen können. Bei Patienten mit eingeschränkter Nierenfunktion muss die Dosis der NUCs entsprechend der Kreatinin–Clearance reduziert und angepasst werden (siehe update S3 Leitlinie, Z Gastroenterologie 2011, im Druck).
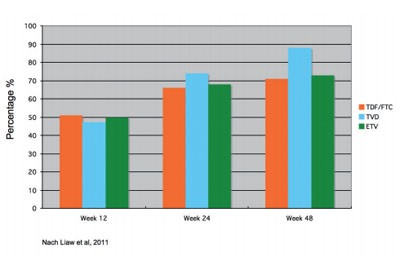
Abbildung 1: Patienten mit HBV-DNA < 400 Kopien/ml (69 IU/ml; ITT: NC/S=F)
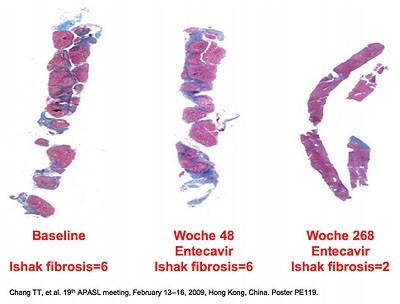
Abbildung 2: Regression einer Leberzirrhose unter Entecavir
Eine zeitliche begrenzte Therapie mit pegyliertem Interferon alpha ist zumeist nur noch in ausgewählten Einzelfällen bis maximal Child-Pugh Stadium A möglich. Häufig sind die Interferon- Nebenwirkungen oder eine vorbestehende Thrombopenie durch portale Hypertension bei diesen Patienten limitierend. Daher stellen Patienten mit Zirrhose eine Domäne der oralen Nukleos(t)idanaloga dar, die in diesen Fällen regelmäßig eine Dauertherapie ist.
In den nächsten 10 Jahren wird voraussichtlich kein neues Medikament gegen die Hepatitis B zugelassen werden. Derzeit befindet sich keine Substanz in der fortgeschrittenen klinischen Erprobungsphase III. Daher ist ein sorgsamer Umgang mit den derzeit verfügbaren potenten Substanzen empfehlenswert, d.h. der Patient sollte über die Situation und die Bedeutung der Adhärenz auf-geklärt werden.
Fibrose reversibel
Erfreuliche Daten der jüngsten Zeit zeigen, dass durch konsequente lang- jährige medikamentöse Therapien mit Nukleos(t)idanaloga eine gewisse Fibroseregression möglich erscheint. Diese Daten wurden an einer Gruppe von dreifach biopsierten Patienten unter antiviraler Therapie Langzeittherapie mit Entecavir erhoben. Wahrscheinlich sind sie übertragbar auf alle Nukleos(t)idanaloga, wenn die Therapie zu einer langjährigen kompletten Suppression der HBV-DNA und Normalisierung der Transaminasen führt. Interessanterweise scheint sich sogar ein gewisser positiver Effekt bei Patienten mit bereits etablierter Zirrhose zu zeigen, wenn auch diese Beobachtung noch prospektiven kontrollierten Studien Stand halten müsste (Abbildung 2).
HCC-Risiko erhöht
Das Karzinomrisiko bei bereits manifester Zirrhose (selbst bei nicht nachweisbarer HBV-DNA unter Therapie) beträgt etwa 3-4 % pro Jahr und als Besonderheit des Hepatitis B-Virus ist eine Karzinomentstehung auch ohne Ausbildung einer Leberzirrhose möglich. Wichtig für den klinischen Alltag ist ferner die Beobachtung, dass Patienten, die bereits eine Zirrhose ausgebildet haben, trotz erfolgreicher medikamentöser Therapie ein erhöhtes Leberkarzinomrisiko in sich tragen und besonders überwacht werden müssen. Patienten mit einer Zirrhose sollten daher im Mittel alle sechs Monate im Hinblick auf eine Früherkennung eines Karzinoms sonographisch und mit Hilfe des Alpha Fetoproteins (AFP) gescreent werden, allerdings wird bei einem Drittel der HCC Patienten AFP nicht exprimiert.
Jüngste Studienergebnisse zeigen weiterhin, dass auch inaktive Virusträger (asiatischen Ursprungs) einem erhöhten Karzinomrisiko unterliegen. Diese Daten sind allerdings an asiatischen Patienten erhoben worden und vermutlich nicht direkt auf europäische Patienten mit anderen Genotypen der Hepatitis B übertragbar. Richtlinien für ein Screening für diese Patienten bestehen bislang auch nicht, doch scheint ein ähnliches Surveillanceprogramm für diese Patienten wie für Patienten mit Zirrhose zumindest erachtenswert.





