Frank Tacke und Christian Trautwein,
Aachen
Auf dem Weg zur Zirrhose
Pathophysiologie und Diagnostik der Leberfibrose
Die chronische Schädigung der Leber, z.B. durch Hepatitis-Viren, Alkohol, metabolisches Syndrom oder andere Noxen, führt neben dem Untergang von Hepatozyten zu einer Entzündungsreaktion mit Einwanderung und Aktivierung von Immunzellen. Im Zuge fehlgeleiteter Wundheilungsreaktionen werden massiv extrazelluläre Matrixproteine (wie Kollagen) in der Leber produziert und abgelagert, wodurch es zur Fibrosierung („Vernarbung“) des Organs kommt. Unbehandelt kann die Leberfibrose zur Zirrhose und hepatischen Insuffizienz führen.
Klinische Bedeutung
In Deutschland nehmen Lebererkrankungen derzeit den fünften Platz in der Mortalitätsstatistik ein. Bei 25- bis 45-jährigen Patienten sind sie sogar die führende Todesursache. Mit einer Inzidenz von 350.000 Zirrhosekranken (1 pro 240 Einwohner) und der damit verbundenen hohen Mortalitätsrate ist der volkswirtschaftliche Schaden, der durch Lebererkrankungen verursacht wird, mit ca. 5 Milliarden €/Jahr zu veranschlagen 1. Weltweit, aber auch in Deutschland, steigt die Zahl der Lebererkrankungen an. Aktuelle epidemiologische Daten für Deutschland belegen zudem, dass etwa jeder fünfte Erwachsene eine Fettleber hat, die durch Übergewicht, Alkoholkonsum oder falsche Ernährung bedingt ist 2. Wenn man weiterhin bedenkt, dass nach Angaben der Weltgesundheitsorganisation (WHO) etwa 2 Milliarden Menschen eine Hepatitis-B-Virusinfektion durchgemacht haben, ca. 350-400 Millionen chronisch mit dem Hepatitis-B- sowie ca. 150-200 Millionen mit dem Hepatitis-C-Virus infiziert sind, wird verständlich, welche enorme Anstrengungen notwendig sein werden, um die gesundheitliche Aufklärung und die Therapie von Patienten mit Lebererkrankungen voranzutreiben.
Pathophysiologie
Lebererkrankungen können durch eine Vielzahl unterschiedlicher Ätiologien wie Alkoholabusus, virale Infektionen (insbesondere Hepatitis B oder C Virus), metabolisches Syndrom mit der Folge einer nicht-alkoholischen Steatohepatitis (NASH), Autoimmunerkrankungen, Cholestase, genetische Stoffwechselerkrankungen, medikamentös oder durch andere Toxine hervorgerufen werden. Die weitere Pathogenese chronischer Lebererkrankungen verläuft relativ uniform. Im Vordergrund steht zunächst ein entzündlicher Prozess, bei dem parenchymatöse Zellen (Hepatozyten) durch Nekrose (Absterben durch Schädigung der Zellstruktur) oder Apoptose (programmierter Zelltod) absterben. Der damit verbundene Zellzerfall führt zur Freisetzung molekularer Mediatorstoffe, die in der geschädigten Leber zur Infiltration von Immunzellen sowie zu einer Aktivierung von Leber-Makrophagen (Kupffer-Zellen) und hepatischen Sternzellen (hepatic stellate cells, HSC) führen. In der Leberfibrose kommt den hepatischen Sternzellen eine zentrale Bedeutung zu, weil sie sich in Bingewebsmatrix-produzierende Zellen (sogenannte Myofibroblasten) umwandeln 1.
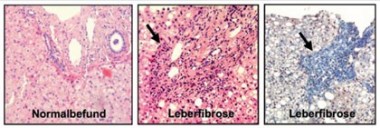
Abb. 1: Histologisches Bild der Leberfibrose. Links: Übersichtsbild einer normalen Leber (Hämatoxilin-Eosin-Färbung) mit erhaltener Architektur am Beispiel eines Portalfeldes mit Pfortaderast, Arteria hepatica und Gallengang ohne Entzündung. Mitte: Portalfeld eines Patienten mit chronischer Hepatitis-B-Virusinfektion mit einem massiven mononukleären Infiltrat (Nekroinflammation Grad 2, Pfeil). Rechts: In der Ladewig-Färbung (Kollagenfasern färben sich blau an, Pfeil, Fibrose Grad 3) wird deutlich, dass das entzündliche Infiltrat vor allem periportal im Bereich der entstehenden Bindegewebssepten lokalisiert ist.
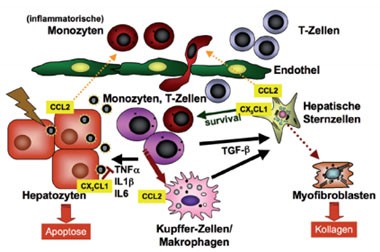
Abb. 2: Abbildung 2: Pathophysiologischer Zusammenhang zwischen Entzündung und Fibrose. Nach Schädigung der Leber werden sowohl lokale Entzündungszellen (Kupffer-Zellen/Makrophagen) aktiviert, als auch von Hepatozyten, hepatischen Sternzellen und Endothel viele chemotaktische Botenstoffe (Chemokine) produziert, wodurch Entzündungszellen (Monozyten, T-Zellen) in die geschädigte Leber einwandern. Persistiert der Schädigungsreiz, so kann sich eine chronische Entzündung ausbilden, bei der zum einen weiter Hepatozyten untergehen (Apoptose: programmierter Zelltod), zum anderen hepatische Sternzellen aktiviert werden, sich zu Kollagen-produzierenden Myofibroblasten zu transdifferenzieren. Die Abbildung zeigt exemplarisch nur einige wenige der bereits identifizierten beteiligten molekularen Botenstoffe im Wechselspiel verschiedener Zelltypen.
Jedem hepatologisch tätigen Arzt ist der enge Zusammenhang zwischen dem Ausmaß der intrahepatischen Entzündungsreaktion und der Leberfibrose gut bekannt. Bei Patienten mit chronischen Lebererkrankungen, z.B. einer chronischen Hepatitis-C-Virus-Infektion, ist die Nekroinflammation in der Leberbiopsie stark mit der Initiierung und der Progression der Fibrosereaktion asso-ziiert und daher wichtiges Entscheidungskriterium für die Therapieindikation der chronischen Virushepatitis (Abbildung 1). Obgleich noch nicht alle Facetten der Entzündungsreaktion vollständig verstanden werden, ist durch intensive Forschung vor allem an Tiermodellen klar geworden, dass es sehr differenzierte Wechselwirkungen zwischen Immunzellen und (parenchymalen) Leberzellen gibt. Hierbei sezernieren geschädigte Hepatozyten, aktiviertes Endothel oder hepatische Sternzellen zahlreiche chemotaktische Zytokine, sogenannte Chemokine, über die spezifische Immunzellpopulationen rekrutiert werden 3 (Abbildung 2). Immunzellen, vor allem einwandernde Monozyten und aktivierte Lebermakrophagen, wiederum setzen verschiedene Zytokine lokal frei, über die der Zelltod (Apoptose) von Hepatozyten, aber auch die Transdifferenzierung von Sternzellen in Kollagen-produzierende Myofibroblasten induziert werden 4 (Abbildung 2). Interessante Prozesse im Sinne eines Circulus Vitiosus, sondern es gibt auch zahlreiche antifibrotische Signale, die die Entzündungs- und Fibrosereaktion begrenzen. Beispielsweise können Makrophagen auch Matrixproteine abbauen, und manche Chemokine wie Fractalkine (CX3CL1) oder das Chemokin CXCL9 limitieren Entzündungsprozesse 5-7.
Progression, Reversibilität
Aus der fortgesetzten Leberschädigung und der chronischen Entzündungsreaktion resultiert eine Leberfibrose, bei der es infolge der Bindegewebsvermehrung zu einer Einlagerung von Kollagenfasern in der Leber und dadurch zu einer Störung bis vollständigen Aufhebung der Leberarchitektur kommt. In der Folge kann die Leberfunktion zunehmend beeinträchtigt werden. Dies betrifft die Synthese wichtiger hepatischer Biomoleküle (Transportproteine, Gerinnungsfaktoren, Globuline), die Detoxifikation von endogenen (Bilirubin, Ammoniak, Steroidhormone) und exogenen (Medikamente) Giftstoffen sowie die Regulierung des Vitamin- und Spurenelementstoffwechsels. Kann das Organ den Untergang von parenchymatösen Funktionsgewebe und die gleichzeitige Vermehrung des Bindegewebes nicht adäquat kompensieren, so kommt es zu einer Organverhärtung und narbigen Schrumpfung der Leber. In diesem Zustand kommt es zu einer Zerstörung der Läppchenstruktur mit meist knotigen Regenerationsprozessen und einer Störung der intraheptischen Blutzirkulation, die mit einer portalen Hypertension verbunden ist 1. Diese Endstrecke wird als Zirrhose bezeichnet und stellt eine fakultative Präkanzerose dar, auf deren Boden sich bösartige Tumoren in Form des Hepatozellulären Karzinoms (HCC) entwickeln können.
Seit einiger Zeit ist nachgewiesen, dass eine Leberfibrose prinzipiell reversibel ist und es auch zur Regression selbst einer fortgeschrittenen Fibrose kommen kann 1. Dies wurde beispielhaft für Patienten gezeigt, bei denen die zugrunde liegende Lebererkrankung, z.B. eine Hepatitis B-Virusinfektion, erfolgreich behandelt werden konnte 8.
Fibrose oder Zirrhose?
Der derzeitige „Goldstandard“ zur Diagnose einer Leberfibrose ist die histologische Untersuchung einer Leberbiopsie (Abbildung 1). Meist wird eine spezifische Kollagenfärbung (z.B. nach Ladewig oder mittels Sirius-Rot) durchgeführt, um dann im gewonnenen Material das Ausmaß der Fibrose und der Entzündung nach einem etablierten Scoring-System (z.B. nach Desmet und Scheuer, Knodell oder METAVIR) einteilen zu können 9. Aus mehreren Gründen wurde intensiv nach neuen, nicht-invasiven Parametern zur Diagnostik einer Leberfibrose geforscht. So erfasst die Biopsie nur einen winzigen Bruchteil des Lebergewebes und spiegelt damit möglicherweise nicht immer repräsentativ das Stadium der Leberfibrose wider; die Leberpunktion lässt sich nicht beliebig oft wiederholen und eignet sich daher nicht als einfache Verlaufsuntersuchung, um beispielsweise Krankheitsprogress oder Regression unter Therapie beurteilen zu können; die Leberbiopsie wird von vielen Patienten als unangenehm empfunden und geht mit einem bestimmten Komplikationsrisiko (insbesondere Blutungen) einher.
Das derzeit am besten validierte und weithin verfügbare nicht-invasive Verfahren stellt die transiente Leberelastographie („Fibroscan“) dar. Hierbei handelt es sich um ein Ultraschall-basiertes Verfahren, bei dem mechanische Eigenschaften der Leber untersucht werden. Mittels eines Vibrationssenders, der an der Haut in Höhe der Leber aufgesetzt wird, wird eine niederfrequente elastische Welle erzeugt, deren Ausbreitung in der Leber über Ultraschall nachverfolgt wird. Aus der Ausbreitungsgeschwindigkeit kann errechnet werden, welche „Steifigkeit“ das Lebergewebe aufweist 10. Üblicherweise kann man von Lebersteifigkeitsmessungen ab 7-8 kPa von einer signifikanten Fibrose und ab 12-13 kPa von einer Leberzirrhose ausgehen 11. Bislang wurde die transiente Elastographie der Leber vor allem an Patienten mit chronischer Hepatitis C, Hepatitis B und NASH validiert10,12. Neben der qualitativen Einstufung (Fibrose ja/nein?) scheint auch die Höhe der Lebersteifigkeitsmessung mit der Schwere einer bestehenden Leberzirrhose sowie mit dem Risiko für Komplikationen oder Versterben zusammenzuhängen 13, 14.
Die transiente Leberelastographie hat, wie alle Verfahren, bestimmte Limitationen. Zum einen ist die Untersuchung technisch bei sehr adipösen Patienten oder Patienten mit Aszites nicht valide durchführbar, zum anderen kann die Lebersteifigkeit auch durch starke entzündliche Aktivität in der Leber, durch Cholestase oder durch Rechtsherzbelastung verändert werden, so dass keine zuverlässige Aussage über den Fibrosegrad aufgrund der gemessenen Werte möglich ist 15. Ein weiteres praktisches Problem ist, dass meist keine Kostenübernahme dieses Verfahrens durch die gesetzlichen Krankenkassen erfolgt.
Neben der transienten Leberelastographie befinden sich derzeit alternative bildgebende Verfahren in der Erprobung, die nach ähnlichen Prinzipien die Lebersteifigkeit untersuchen, z.B. die Magnetresonanzelastographie (Ausbreitung einer Welle wird mittels MRT gemessen) oder die Echtzeitelastographie mittels Ultraschall 9. Darüber hinaus verändern sich auch zahlreiche Laborparameter bei Patienten mit Leberfibrose, die diagnostisch eingesetzt werden können. Bei Patienten mit bereits bestehender Leberzirrhose können Lebersyntheseparameter (Albumin, INR/Quick, Cholinesterase), Thrombozytenwerte (als Ausdruck der portalen Hypertension) oder etablierte klinisch-chemische Scores (z.B. Child-Pugh-Score, MELD-Score) gut eingesetzt werden. Besteht noch keine Leberzirrhose, ist die Diagnose einer Fibrose aus Serumparametern schwieriger. Hier können Laborwerte, die mit extrazellulärer Matrix assoziiert sind, wie Hyaluronsäure, Prokollagen-III-N-Peptid (PIIINP), TIMP-1 und das 39kD-Glykoprotein YKL-40, eine Fibrose anzeigen. Der kommerziell erhältliche Fibrotest®, der verschiedene Parameter umfasst und nach einer komplexen Formel verrechnet, kann sehr gut Patienten mit einer fortgeschrittenen Fibrose erkennen 9.
Zukünftige Therapien
Zum gegenwärtigen Zeitpunkt existieren keine etablierten Therapeutika zur direkten Hemmung der Progression einer Leberfibrose. Daher ist es derzeit absolut entscheidend, die zugrunde liegende Lebererkrankung optimal zu behandeln. Durch die Aufklärung der komplexen pathophysiologischen Vorgänge in der Fibrose und vieler beteiligter molekularer Mediatoren sind allerdings eine große Zahl neuartiger therapeutischer Ansatzpunkte identifiziert worden (Abb. 2). Diese wurden teilweise bereits erfolgreich in tierexperimentellen Leberfibrosemodellen getestet 1,16. Es ist daher zu erwarten, dass einige dieser Substanzen oder Substanzklassen einzeln oder in Kombination den Weg in die Klinik nehmen können, sofern weiterhin große Forschungsanstrengungen in dieser Richtung aufrechterhalten werden.
1 Tacke F, Weiskirchen R. [Liver fibrosis - pathogenesis and novel therapeutic approaches]. Internist (Berl) 2010;51:21-29.
2 Baumeister SE, Volzke H, Marschall P, John U, Schmidt CO, Flessa S, Alte D. Impact of fatty liver disease on health care utilization and costs in a general population: a 5-year observation. Gastroenterology 2008;134:85-94.
3 Karlmark KR, Wasmuth HE, Trautwein C, Tacke F. Chemokine-directed immune cell infiltration in acute and chronic liver disease. Expert Rev Gastroenterol Hepatol 2008;2:233- 242.
4 Heymann F, Trautwein C, Tacke F. Monocytes and macrophages as cellular targets in liver fibrosis. Inflamm Allergy Drug Targets 2009;8:307-318.
5 Duffield JS, Forbes SJ, Constandinou CM, Clay S, Partolina M, Vuthoori S, Wu S, et al. Selective depletion of macrophages reveals distinct, opposing roles during liver injury and repair. J Clin Invest 2005;115:56-65.
6 Karlmark KR, Zimmermann HW, Roderburg C, Gassler N, Wasmuth HE, Luedde T, Trautwein C, et al. The fractalkine receptor CX3CR1 protects against liver fibrosis by controlling differentiation and survival of infiltrating hepatic monocytes. Hepatology 2010;52:1769-1782.
7 Wasmuth HE, Lammert F, Zaldivar MM, Weiskirchen R, Hellerbrand C, Scholten D, Berres ML, et al. Antifibrotic effects of CXCL9 and its receptor CXCR3 in livers of mice and humans. Gastroenterology 2009;137:309-319, 319 e301-303.
8 Chang TT, Liaw YF, Wu SS, Schiff E, Han KH, Lai CL, Safadi R, et al. Long-term entecavir therapy results in the reversal of fibrosis/cirrhosis and continued histological improvement in patients with chronic hepatitis B. Hepatology 2010;52:886-893.
9 Wasmuth HE, Trautwein C. [Liver fibrosis : clinics, diagnostics and management]. Internist (Berl) 2010;51:14-20.
10 Castera L, Forns X, Alberti A. Non-invasive evaluation of liver fibrosis using transient elastography. J Hepatol 2008;48:835-847.
11 Tsochatzis EA, Gurusamy KS, Ntaoula S, Cholongitas E, Davidson BR, Burroughs AK. Elastography for the diagnosis of severity of fibrosis in chronic liver disease: A metaanalysis of diagnostic accuracy. J Hepatol 2011;54:650-659.
12 Wong VW, Vergniol J, Wong GL, Foucher J, Chan HL, Le Bail B, Choi PC, et al. Diagnosis of fibrosis and cirrhosis using liver stiffness measurement in nonalcoholic fatty liver disease. Hepatology 2010;51:454-462.
13 Robic MA, Procopet B, Metivier S, Peron JM, Selves J, Vinel JP, Bureau C. Liver stiffness accurately predicts portal hypertension related complications in patients with chronic liver disease: a prospective study. J Hepatol 2011:in press.
14 Vergniol J, Foucher J, Terrebonne E, Bernard PH, Le Bail B, Merrouche W, Couzigou P, et al. Non-Invasive Tests for Fibrosis and Liver Stiffness Predict 5-Year Outcomes of Patients with Chronic Hepatitis C. Gastroenterology 2011:in press.
15 Castera L, Foucher J, Bernard PH, Carvalho F, Allaix D, Merrouche W, Couzigou P, et al. Pitfalls of liver stiffness measurement: a 5-year prospective study of 13,369 examinations. Hepatology 2010;51:828-835.
16 Berres ML, Koenen RR, Rueland A, Zaldivar MM, Heinrichs D, Sahin H, Schmitz P, et al. Antagonism of the chemokine Ccl5 ameliorates experimental liver fibrosis in mice. J Clin Invest 2010;120:4129-4140.





