Sebastian Mueller und Helmut K. Seitz,
Heidelberg
Hepatitis C und
alkoholische Lebererkrankung
Epidemiologie ALE und HCV
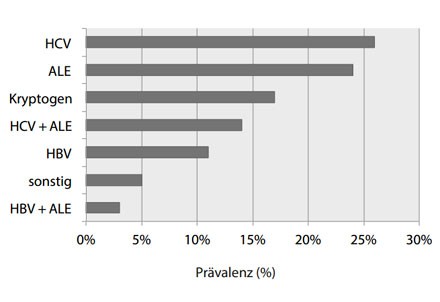 Abbildung 1: Prävalenz der häufigsten Lebererkrankungen nach Erhebungen des „Center of Disease Control and Prevention“ der USA (2). HCV-Infektion und ALE, sowohl als Monoerkrankung als auch in Kombination, sind zusammen mit Abstand die häufigsten Lebererkrankungen.
Abbildung 1: Prävalenz der häufigsten Lebererkrankungen nach Erhebungen des „Center of Disease Control and Prevention“ der USA (2). HCV-Infektion und ALE, sowohl als Monoerkrankung als auch in Kombination, sind zusammen mit Abstand die häufigsten Lebererkrankungen.
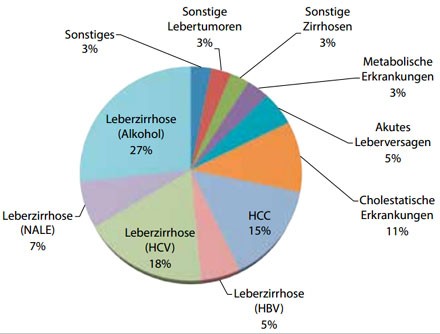
Abbildung 2: Häufigste Indikationen für eine Lebertransplantation in den letzten 10 Jahren (Universität Heidelberg). Die häufigste Indikation war die ALE, gefolgt von der HCV-Infektion.
Chronischer Alkoholkonsum verursacht ca. 50% der chronischen Lebererkrankungen in Deutschland. Etwa 20.000 sterben jährlich an einer alkoholischen Leberzirrhose. Zusammengenommen bilden die alkoholische Lebererkrankung (ALE) und HCV-Infektion die häufigsten chronischen Lebererkrankungen in Deutschland und der westlichen Welt. Das zeigen beispielsweise Daten vom Center of Disease Control and Prevention der USA oder indirekt auch die aktuellen Transplantationszahlen aus Heidelberg der letzten 10 Jahre (Abb. 1 und 2). Während die Epidemiologie der HCV Infektion durch Antikörperscreening wesentlich besser zu untersuchen ist, sind Gesundheitsstatistiken zur alkoholischen Lebererkrankung um ein vielfaches limitiert. Oft sind über die Höhe und Dauer des Alkoholkonsums nur wenig zuverlässige Angaben bekannt. Öffentliche Gesundheitsstatistiken unterschätzen zudem die wirkliche Prävalenz der ALE, da Patienten mit kompensierter Leberzirrhose häufig an scheinbar nicht leberbezogenen Komplikationen versterben z.B. Infektionskrankheiten. So zeigte sich an einem scheinbar gesunden Kollektiv in jüngsten Studien mit neuen nicht-invasiven Diagnoseverfahren zur Bestimmung der Leberzirrhose und anschließender histologischer Validierung, dass fast 7% eine F3-Fibrose bzw. F4-Zirrhose hatten. Die Mehrheit der bestätigten F4-Zirrhosen waren in dieser Studie alkoholbedingt. Nach der neusten „Global Burden of Disease Study 2010“ liegen Leberzirrhose und Leberkrebs weltweit auf Rang 12 und 16 der globalen Todesstatistik. Ca. 1 Million Menschen starben 2010 an einer Leberzirrhose, je ein Drittel gleichermaßen bedingt durch HBV, HCV und Alkohol. Das ist im Vergleich zur KHK, der mit 7 Millionen Toten im Jahre 2010 weltweit häufigsten Todesursache, doch eine beachtliche Zahl. Bezüglich der sogenannten „verlorenen Lebensjahre“ (Years of Life Lost=YLL) steht die Leberzirrhose in Zentraleuropa sogar an 4. Stelle nach der KHK, zerebrovaskulären Erkrankungen und Lungenerkrankungen. Zum gegenwärtigen Zeitpunkt verzeichnet China die dramatischsten Steigerung von alkoholassoziierten Gesundheitsproblemen mit einer jährlichen Zunahme des Alkoholkonsums von bis zu 400% in einigen geographischen Regionen. Bei den Tumorerkrankungen wird die Zuwachsrate des HCC nur noch von den Nierentumoren übertroffen. Die absolute Zahl der HCC-bedingten Todesfälle durch HCV bzw. ALE stieg in den letzten 20 Jahren um 73,3% bzw. 59,5% an. Insgesamt machen die durch Alkohol und HCV verursachten HCC-Todesfälle derzeit weltweit fast die Hälfte aller durch Leberkrebs verursachten Fälle aus.
Im Gegensatz zur ALE ist die Prävalenz der HCV-Infektion leichter über serologische Marker zu ermitteln. Die weltweite Seroprävalenz von HCV-Antikörpern liegt bei etwa 3% mit einer deutlichen geographischen Variabilität z. B. von 1% in Nordamerika und 10% in Nordafrika. Die Prävalenz ist höher in Männern als in Frauen (2,5 vs. 1,2%) besonders in der Gruppe der 30- bis 49-jährigen. Etwa ein Drittel aller Patienten mit HCV-Infektion zeigt einen riskanten Alkoholkonsum.
Verlauf und Progressionsfaktoren im Vergleich
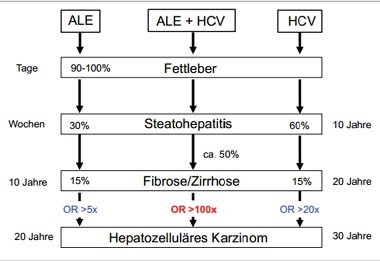
Abbildung 3: Natürlicher Verlauf der alkohol- und HCV-bedingten Lebererkrankung als Monoerkrankung oder in Kombination. Besonders drastisch wird das HCC-Risiko bei HCV-Infizierten durch zusätzlichen riskanten Alkoholkonsum gesteigert.
Der natürliche Verlauf und Progressionsfaktoren der ALE
wurde bereits im gleichen Heft aufgezeigt. Die ALE ist die bedeutendste
Organmanifestation von chronischem Alkoholkonsum. In großen Querschnittsstudien
steigt das Risiko für eine ALE statistisch bei 20 bis 30g Alkohol pro Tag was
in Deutschland für ca. 20%
der Erwachsenen zutrifft. Bei riskantem Trinkverhalten wie z. B. einem
täglichen Alkoholkonsum von 80g entwickeln über 15% der Betroffenen eine Leberzirrhose. In den
USA und auch Deutschland erfüllen etwa 5%
der Gesamtbevölkerung diese Kriterien. Der natürliche Verlauf von ALE und HCV
sowie von einer Kombination beider Erkrankungen wird in Abb. 3
gegenübergestellt. Durch bessere Behandlungsmöglichkeiten der früher viel
häufigeren Komplikationen der Leberzirrhose (z.B. Varizenblutung) ist die
Prävalenz des HCCs inzwischen die häufigste Todesursache für Patienten mit
einer ALE. Die HCV-Infektion zeigt bezüglich der Leber eine ähnliche
Progressionsrate. In einer amerikanischen Studie war das mittlere Intervall
zwischen HCV-Infektion, chronischer Hepatitis, Zirrhose und HCC etwa 10, 20 und
30 Jahre. In einer großen Kohortenstudie mit Longterm-Follow-Up entwickelten 75% der HCV-Infizierten eine chronische Infektion, während eine schwere Leberprogression
bis zur Leberzirrhose in 15 – 20%
auftrat. Tabelle 1 zeigt die wichtigsten Progressionsfaktoren von ALE und
HCV-Infektion im Vergleich. Bestimmte Unterschiede fallen ins Auge. Bei der
HCV-Infektion sind besonders Männer und immunsuprimierte Patienten gefährdet,
während eine Rolle des für die Progression der ALE so wichtigen genetischen
Faktors PNPLA3 bisher nicht gezeigt werden konnte bzw. fraglich ist. Bei der
ALE sind vor allem Frauen gefährdet. Ansonsten sind neben Trinkmenge und
Trinkmuster über die Lebenszeit vor allem der Ernährungsstatuts entscheidend.
Sowohl Übergewicht als auch Unterernährung stellen ein erhöhtes Risiko für eine
alkoholische Leberzirrhose dar. Übergewicht ist ebenfalls ein
Progressionsfaktor bei der HCV-Erkrankung. Zusätzliche Lebererkrankungen können
darüber hinaus sowohl die HCV- als auch die ALE-Erkrankung ungünstig
beeinflussen. Bei der ALE sind hier besonders Komorbiditäten wie z. B. eine HBV-Infektion,
Hämochromatose oder Morbus Wilson zu nennen. Bei der HCV-Infektion muß
besonders auf eine Koinfektion mit HBV, HIV, Schistosomiasis oder eine
zusätzliche Immunosuppression geachtet werden. Schließlich ist eine hepatische,
nicht HFE-assoziierte Eisenüberladung sowohl für die ALE als auch die
HCV-Infektion charakteristisch und findet sich in etwa 50% der Patienten. Eisen ist
zudem auch bei der HCV-Infektion als unabhängiger Risikofaktor für die
Entwicklung eines HCCs erkannt worden. Das hochtoxische freie Eisen könnte
daher auch einer der möglichen Faktoren sein, welcher die synergistische
Wirkung von HCV-Infektion und ALE auf das HCC erklärt. Die genauen Mechanismen
sind gegenwärtig Gegenstand der Grundlagenforschung und schließen wahrscheinlich
eine Fehlregulation des systemischen Eisenhormons Hepcidin mit ein. Ob und
unter welchen Kriterien bei beiden Erkrankungen eine zusätzliche Eisendepletion
z.B. durch eine Aderlaßtherapie den Krankheitsverlauf günstig beeinflusst, ist
nach der gegenwärtigen Studienlage noch nicht endgültig geklärt.
| HCV | ALE |
|---|---|
| Geschlecht (Männer) Menge und Dauer des Alkoholkonsums Übergewicht Hepatische Eisenakkumulation IL28B Polymorphismus, PNPLA3? hohes Alter ( > 40 Jahre) Immunosuppression Koinfektion mit HIV und Schistosomiasis | Geschlecht (Frauen) Menge und Dauer des Alkoholkonsums Trinkverhalten Übergewicht Fehlernährung Hepatische Eisenakkumulation PNPLA3 Polymorphismus Vitamin A, Komedikation |
Einfluss von Alkohol bei HCV-Infektion
Patienten mit einer HCV-Infektion trinken etwa dreimal mehr Alkohol als vergleichbare HCV-freie Gruppen. Wiederum haben Patienten mit chronischem Alkoholkonsum eine erhöhte Seroprävalenz mit HCV, welche mit dem Alkoholkonsum direkt assoziiert ist. Takase et al zeigten, dass die serologische HCV-Prävalenz fünf Prozent bei Patienten mit alkoholischer Leberfibrose beträgt, 40% bei Patienten mit alkoholischer Leberzirrhose und fast 80% in Patienten mit einem ALE-assoziierten HCC. Dies könnte natürlich auf andere Risikofaktoren, wie z. B. intravenösen Drogenabusus zurückzuführen sein, welche bei chronischen Alkoholikern ebenfalls vermehrt zu beobachten ist. Die Ergebnisse könnten aber auch auf einen immunsuppressiven Effekt des Alkohols zurückzuführen sein, der die HCV-Clearance durch direkte Effekte auf T-Zellen, Neutrophile, oder Monozyten beeinflußt.
Mehrere Studien betonen, dass chronischer Alkoholkonsum die Immunantwort auf eine Interferontherapie abschwächt. Vor mehr als über 10 Jahren fanden Mochida et al, dass fast 30% der Nichtalkoholiker eine biochemische und virale Reaktion auf Interferon zeigen, während es nur weniger als 10% der Patienten mit chronischem Alkoholkonsum waren. Offen blieb bei dieser Studie, ob die schlechte Compliance der Patienten verantwortlich war oder ein direkter hemmender Effekt von Alkohol auf die Interferon-Antwort. Pessione et al untersuchten Serum HCV-RNA in HCV-Patienten als Funktion des konsumierten Alkoholks (in Gramm Alkohol pro Woche). In dieser Studie wurde ein signifikanter, dosisabhängiger Anstieg der HCV-RNA beobachtet, welche von 70g Alkohol/Woche startete. Passend zu diesen Befunden ist die weitere Beobachtung, dass ein reduzierter Alkoholkonsum kurz vor einer HCV-Therapie signifikant die Virenlast senken kann. Außerdem zeigten Cromie et al, dass die Virenlast hochsignifikant innerhalb von 4 Monaten abfiel, wenn die Patienten ihren Alkoholkonsum von mehr als 50g pro Tag auf weniger als 50g pro Tag zurückfuhren. Aktuelle Daten lassen allerdings vermuten, dass die schlechte Interferon-Antwort von Alkoholikern eher auf eine reduzierte Compliance zurückzuführen ist. So konnte gezeigt werden, dass der abgefragte tägliche Alkoholkonsum Monate vor der begonnenen HCV-Therapie stark mit einem späteren Aussetzen der HCV-Therapie (3% vs. 26%, p=0.002) assoziiert war. Der Therapieerfolg war hingegen vergleichbar (25% vs. 23%) nach Korrektur dieser Faktoren. Auch werden Alkoholiker mit HCV-Infektion leichter abstinent als Alkoholiker ohne HCV-Infektion. Zusammenfassend scheint also die geringe Compliance von Alkoholikern der Hauptgrund für das reduzierte Ansprechen auf eine antivirale HCV-Therapie zu sein. Die Daten sprechen damit klar für eine strikte Abstinenz sowohl generell bei Patienten mit HCV als auch bei HCV-Patienten, bei denen eine HCV-Therapie geplant ist. Das wird auch so von den Therapieguidelines empfohlen. Selbst ein Überlebensvorteil für HCV-Infizierte mit bereits etablierter Zirrhose konnte gezeigt werden. Ob spezielle Suchtprogramme vor einer HCV-Therapie effektiv sind, wird noch offen diskutiert.
Zirrhose und HCC
Eine große Zahl von Studien konnte nachweisen, dass ein Alkoholkonsum in Gegenwart von einer HCV-Infektion die Fibroseprogression steigert. Fibroseprogression bedeutet, dass die ersten Fibrosezeichen zu einem früheren Zeitpunkt nachgewiesen werden können oder dass das weitere Voranschreiten beschleunigt ist. Poynard et al konnten in mehr als 2.000 HCV-Patienten nachweisen, dass die tägliche Einnahme von 50g Alkohol ein unabhängiger Risikofaktor für eine zusätzliche Fibroseprogression ist (p=0.001). Pessione et al konnten auch zeigen, dass das relative Risiko für eine dekompensierte Leberzirrhose ebenfalls mit der Alkoholeinnahme korreliert. Weitere Untersuchungen zeigten, dass zusätzlich zum Alkoholkonsum Übergewicht und Diabetes mellitus Typ II die Fibroseprogression verstärken.
Bisher bleibt es unklar, ob und wie lange Patienten mit dem
Alkohol pausieren müssen, damit seine negativen Effekte bei HCV-Infizierten
verschwinden. Schließlich gibt es eine intensive Debatte darüber, ob auch sehr
geringe Mengen an Alkohol (weniger als 20g pro Tag) noch einen Einfluss auf die
Fibroseprogression bei einer HCV-Infektion haben. Zwei Studien sprechen
allerdings dafür. So zeigte eine skandinavische Studie von Westin et al, dass
die Fibroseprogression, erstens, mit der kumulativen Alkoholmenge (15,4 kg vs.
3,9 kg, p=0.007) und, zweitens, mit einem sehr niedrigen täglichen
Alkoholkonsum korrelierte (5,7g vs. 2,6g/Tag, p=0.03). Drittens bestand ein
signifikanter Zusammenhang von Fibrosierung mit der relativ niedrigen
Trinkfrequenz in dieser Studie (35 vs. 8 Tage/Jahr, p= 0,006). Bei dieser
Studie waren 78 Patienten mit Hepatitis C in einem mittleren Intervall von 6,3
Jahren zweimal leberbiopsiert worden und der durchschnittliche Alkoholkonsum
lag unter 40g pro Tag. In einer neueren Studie von Hezode et al zeigte sich
ebenfalls ein Einfluss von nur leichtem Alkoholkonsum auf die histologische
Aktivität und Fibrosierung ausgehend von weniger als 20g pro Tag.
| Alkoholkonsum (in Gramm Alkohol pro Tag) | |||||||
|---|---|---|---|---|---|---|---|
| Nein | Ja | 0-40 | 40-80 | >60 | >80 | Referenz | |
| ohne HCV | 1 | 1,5 | 7,3 | (67) | |||
| 1 | 2,4 | 1,7 | (71) | ||||
| 2 | (70) | ||||||
| 3 | (68) | ||||||
| mit HCV | 26,1 | 62,6 | 126 | (67) | |||
| 19,1 | 53,9 | (71) | |||||
Tabelle 2: HCC- Risiko (Odds ratio) in Abhängigkeit von HCV-Infektion und Alkoholkonsum für ausgewählte, vergleichbare Studien.
Besonders drastisch sind die Effekte zusätzlichen Alkoholkonsums auf das Risiko für ein HCC bei HCV-Infizierten (siehe Abb. 3). Verschiedene Studien haben diesen Zusammenhang untersucht. Tabelle 2 zeigt einige grundlegende Daten zum Einfluß von HCV-Infektion und Alkoholkonsum. Da die einzelnen Studien oft sehr variieren mit Bezug auf die Definition eines Alkoholabusus, wurden in Tabelle 2 nur diejenigen Studien aufgenommen, welche bezüglich ihrer untersuchten Alkoholgrenzwerte direkt vergleichbar ware. Nach diesen Studien erhöht ein täglicher Alkoholkonsum von 80g das HCC-Risiko auf das 5-fache, während eine alleinige HCV-Infektion dieses Risiko um den Faktor 20 steigert. In Kombination beider Risikofaktoren steigt das HCC-Risiko auf das über 100-fache.
Schlußfolgerungen
- In Deutschland sind Alkohol und HCV-Infektion die häufigsten Gründe für eine Leberzirrhose, ein HCC und eine Lebertransplantation. Bei Alkoholikern ist die Prävalenz der HCV-Infektion erhöht, während HCV-Infizierte wiederum oft über einen erhöhten Alkoholkonsum berichten.
- Alkoholiker sprechen schlechter auf eine antivirale
Therapie an, wahrscheinlich eher auf Grund einer schlechten Compliance und
weniger durch biologische Faktoren. Allerdings scheinen Alkoholiker mit
HCV-Infektion eher abstinent zu
werden als Alkoholiker ohne HCV-Infektion. - Die alkohol-bedingte Fibrogenese ist dosisabhängig und beginnt bereits bei Alkoholmengen von 20g pro Tag. Bei HCV-Infizierten gibt es keine sichere Alkoholschwellendosis, wobei Frauen, Übergewichtige und Diabetiker besonders gefährdet sind. Es ist nicht klar, ob und wie lange eine spätere Abstinenz die negativen Effekte früheren Alkoholkonsums verhindert.
- Bei gleichzeitigem, riskanten Alkoholkonsum steigt das HCC-Risiko bei HCV-Infizierten besonders drastisch auf das 100-fache.
- Mögliche Mechanismen der synergistischen Wirkung von Alkohol und HCV-Infektion sind: a) Steigerung der HCV-Replikation mit einer vermehrte Bildung von Quasispezies, b) Immunmodulation, c) gesteigerte hepatische Eisenablagerung und oxidativer Stress über verschiedene Mechanismen sowie d) vermehrte Fettakkumulation.
- Insgesamt ist derzeit eine völlige Abstinenz für HCV-Infizierte zu fordern, sowohl vor als auch während der antiviralen Therapie. Ob neue Selektionskriterien zur besseren Definition des individuellen Risikos eine Relativierung erlauben, wird derzeit diskutiert und muß abgewartet werden.
Zusammenfassung
Zusammengenommen bilden alkoholische Lebererkrankung (ALE) und die chronische Hepatitis C Virusinfektion (HCV) die häufigsten chronischen Lebererkrankungen der westlichen Welt. Darüber hinaus ist ein häufiger Alkoholkonsum in Patienten mit einer HCV-Infektion zu beobachten. Beide Erkrankungen führen über einen Zeitraum von 10 bis 20 Jahren mit vergleichbarer Rate in ca. 15% zur Leberzirrhose. Hingegen steigert das beidseitige Auftreten beider Erkrankungen die Krankheitsprogression dramatisch und synergistisch. Dieser Synergismus betrifft besonders die Entwicklung eines hepatozellulären Karzinoms (HCC). So steigt das HCC-Risiko bei einem täglichen Alkoholkonsum von 80 g pro Tag und einer HCV-Infektion auf das 100-fache an, während es bei alleiniger ALE oder HCV nur auf das 5-fache bzw. 20-fache erhöht ist. Die grundlegenden molekularen Mechanismen für diesen Synergismus sind bei weitem noch nicht verstanden. Allerdings spielen sogenannte reaktive Sauerstoffspezies (ROS) und die Ablagerung von pathologischem Eisen eine wichtige Rolle. Ob Alkohol die HCV-Therapie negativ beeinflusst, ist noch nicht völlig geklärt. Alkoholkonsum schwächt zwar generell die Immunantwort und auch die Interferonwirkung. Einem möglichen direkten Einfluss auf die HCV-Replikation stehen allerdings auch Hinweise auf eine verminderte Compliance der Patienten im Rahmen der Therapiestudien gegenüber. Zum gegenwärtigen Zeitpunkt sollte Patienten mit einer HCV-Infektion eine komplette Abstinenz und die Teilnahme an entsprechenden Entgiftungs- bzw. Suchtprogrammen empfohlen werden.
Literatur beim Verfasser





