Helmut K. Seitz und Sebastian Mueller,
Heidelberg
Die Alkoholische
Lebererkrankung
Die alkoholische Lebererkrankung (ALE) ist nach wie vor die häufigste Lebererkrankung in Europa und in Deutschland. Nach Berechnungen der Deutschen Hauptstelle für Suchtfragen (DHS) sterben in Deutschland jährlich ca. 20.000 Menschen an den Folgen einer ALE. Die Dunkelziffer der alkoholischen Leberzirrhose (ALZ) scheint jedoch höher zu sein. So konnte eine unlängst publizierte französische Untersuchung mittels Fibroscan nachweisen, dass rund 7 % von 1.190 zufällig ausgewählten gesunden Menschen eine fortgeschrittene Leberfibrose bzw. Leberzirrhose aufwiesen. Damit ist die ALE die häufigste und schwerwiegendste Krankheitsfolge chronischen Alkoholmissbrauchs.
Die Sequenz der ALE verläuft über eine Steatose zur alkoholischen Steatohepatitis (ASH) oder direkt aus der Steatose heraus über eine stille Fibrogenese zur Fibrose und Zirrhose. Bei 1-2 % der ALZ entwickelt sich ein hepatozelluläres Karzinom (HCC) pro Jahr. Im Folgenden wird die Pathophysiologie der ALE kurz diskutiert. Klinische, diagnostische, prognostische und therapeutische Aspekte der ALE stehen jedoch im Mittelpunkt dieser Übersicht, wobei Alkohol auch als modulierender Faktor bei anderen Lebererkrankungen besprochen wird.
Risikofaktoren
Risikofaktoren der ALE beinhalten:
- Die Menge und die Dauer der Alkoholzufuhr. Eine Dosis-Wirkungsbeziehung existiert. Wenn zum Beispiel mehr als 40 g Alkohol pro Tag getrunken werden, so haben 30 % der Patienten mit einfacher Steatose ein signifikant erhöhtes Risiko, eine ALZ zu entwickeln. Eine sichere tägliche Alkoholdosis, bei der keine Leberschädigung auftritt, ist schwer zu definieren. Eine Dosis unter 30 g ist relativ risikoarm, wenn keine andere Lebererkrankung vorliegt, wobei die Art des alkoholischen Getränkes eher keine Rolle zu spielen scheint.
- Das Trinkmuster beeinflusst das Erkrankungsrisiko. Täglicher, regelmäßiger hoher Alkoholkonsum ist hierbei besonders gefährlich.
- Das Trinken von Alkohol außerhalb von Mahlzeiten hat ein erhöhtes Risiko.
- Frauen entwickeln eine ALE bei wesentlich kleineren täglichen Alkoholmengen und in einer kürzeren Zeit verglichen mit Männern (7,8). Die Ursache ist unklar, mag aber mit der Östrogenwirkung auf oxidativen Stress und Entzündung zu tun haben. Inwieweit ein verminderter First Pass Stoffwechsel von Alkohol im Magen und ein vermindertes Verteilungsvolumen für Alkohol hier eine Rolle spielt, ist nach wie vor unklar.
- Verschiedene ethnische Gruppen haben ein unterschiedliches Erkrankungsrisiko. So haben weiße Amerikaner lateinamerikanischer Abstammung das höchste Risiko für eine ALZ.
- Adipöse und Übergewichtige haben ebenfalls ein erhöhtes Risiko.
- Patienten mit Hepatitis B und C. Während bei der Hepatitis B das HCC Risiko bei mehr als 30 g Alkohol täglich um das 5-fache erhöht ist, konnte bei der Hepatitis C nachgewiesen werden, dass Menschen, die 30-50 g Alkohol täglich zu sich nehmen, ein 4-fach erhöhtes Risiko für eine fortgeschrittene Fibrose und ein noch wesentlich höheres Risiko für ein HCC haben. Selbst kleinste Mengen Alkohol sollten bei der Hepatitis C vermieden werden.
- Der Eisengehalt der Leber korreliert mit einem Zirrhoserisiko und mit einer erhöhten Mortalität. Eisen ist ein wichtiger Faktor zur Generierung von oxidativem Stress.
- Die Genetik ist bei der ALE von großer Bedeutung. Zwillingsstudien haben gezeigt, dass monozygotische Zwillinge eine signifikant höhere Konkordanzrate für die ALZ aufweisen als dizygote Zwillinge. Man rechnet damit, dass ca. 50 % der individuellen Suszeptibilität genetisch bedingt ist. Als einziges Gen, das ein Risiko für die Entwicklung einer ALZ darstellt, wurde der Genotyp PNPLA3 rs 738409 (GG) nachgewiesen.
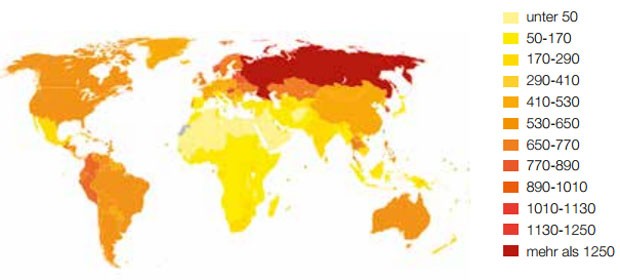
Abbildung 1: Verlorene Lebensjahre (DALY = disability-adjusted life years) pro 100.000 Einwohner durch Alkoholmissbrauch nach Daten der WHO 2004 (Quelle: Wikipedia)
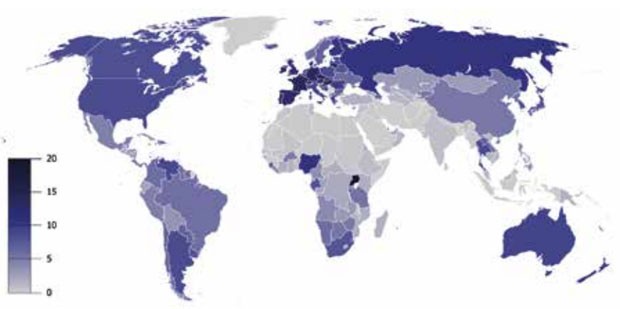
Abbildung 2: Pro-Kopf-Konsum von Reinalkohol in Litern bei Über-15-Jährigen (Quelle: Wikipedia)
Pathogenese der ALE
Obwohl über 90 % mit mehr als 60 g Alkohol pro Tag eine Fettleber entwickeln, entwickelt nur ein Drittel dieser Patienten eine alkoholische Steatohepatitis (ASH) und nur 10-20 % werden mit einer ALZ diagnostiziert. Genetische Faktoren mögen hierbei eine wichtige Rolle spielen, wobei unlängst das PNPLA3 Gen als Risikofaktor gefunden wurde.
Fettleber: Verschiedene Mechanismen erklären die Leberverfettung:
- Eine Erhöhung von NADH durch die Alkoholoxidation. Das veränderte Redoxpotential der Leber favorisiert die Fettsäure und Triglyzeridsynthese und hemmt die β-Oxidation.
- Eine gesteigerte Influx von Fettsäuren aus Fettgewebe und Darm.
- Eine Hemmung der Adenosinmonophosphat aktivierten Kinase (AMPK) und damit gesteigerte Lipogenese und verminderte Lipolyse durch Hemmung des peroxisome proliferating-activated receptor a (PPARa) und Stimulation des sterol regulatory element binding protein 1c (SREBP1c). e) eine Schädigung von Mitochondrien und Microtubuli durch Azetaldehyd (AA) mit Störung der Fettsäureoxidation und Akkumulation von very low densitiy lipoprotein (VLDL) und Störung der Fettausscheidung aus der Leber.
Steatohepatitis: Die pathophysiologischen Mechanismen, die von der Fettleber zur ASH führen, sind komplex und beinhalten:
- AA mediierte Effekte. AA bindet an Protein und DNA, führt zu funktionellen Störungen und zur Generierung von Autoantigenen mit Aktivierung des Immunsystems. AA schädigt Mitochondrien und neutralisiert Glutathion.
- Reaktive Sauerstoffspezies (ROS) mit Lipidperoxidation und DNA Addukten. ROS wird besonders über induziertes Cytochrom P4502E1 (CYP2E1) gebildet, wahrscheinlich eines der wichtigsten pathophysiologischen Mechanismen der ALE.
- Proinflammatorische Zytokine. AA und ROS stimulieren Signalwege wie NFκB, STAT-JAK und JNK mit der Synthese von Entzündungsmediatoren wie TNFα, Interleukinen und Osteopontin.
- Änderung der intestinalen Mikroflora mit Erhöhung der Mukosapermeabilität, konsekutiver Endotoxikämie und Aktivierung von Kupfferzellen. Das Ergebnis sind Leukozyteninfiltration, ROS Produktion und Leberzellschädigung.
- einen geschädigten Ubiquitin-Proteasome-Stoffwechselweg, was unter anderem für das Auftreten von Mallory-Denk-Bodies verantwortlich ist.
Fibrose: ASH-Patienten können eine progressive Fibrose entwickeln. Typischerweise ist die Fibrose in der ALE perisinusoidal und perizentral. AA aktiviert hepatische Sternzellen zur Kollagenproduktion. Sternzellen setzen Fibrosemediatoren (TGFβ1, PDGF), Zytokine (Leptin, Angiotensin II, Interleukin 8, TNFα), lösliche Mediatoren (NO) und ROS frei. ROS stimuliert profibrogene intrazelluläre Signalwege in Sternzellen wie ERK, PI3K/AKT und JNK. ROS führt auch zur Hochregulation von TIMP-1 und vermindert die Aktion von Metalloproteinasen, was zur Kollagenakkumulation führt. In wie weit eine Epithel zu Mesenchym Transition von Bedeutung ist, ist noch unklar.
Hepatokarzinogenese: Alkohol stimuliert die Hepatokarzinogenese über verschiedene Mechanismen:
- Zirrhose
- Induktion von CYP2E1 , ROS Produktion und Generierung von Lipidperoxidationprodukten wie 4-Hydroxynonenal, dessen Bindung an DNA und dem Auftreten von hochkarzinogenen exozyklische etheno DNA Addukten.
- AA Bindung an DNA.
- Entzündungsmilieu.
Pathomorphologie der ALE
Das morphologische Spektrum der alkoholischen Lebererkrankung beinhaltet:
- die Steatose,
- die hepatozelluläre Schädigung im Sinne eines Balloonings,
- entzündliche Infiltrate im Sinne einer ASH,
- unterschiedliches Ausmaß von lobulärer Fibrose, die sich zur Zirrhose entwickeln kann.
Diese histologischen Veränderungen können alleine oder in Kombination vorliegen. In einer großangelegten Studie mit Patienten, die wegen Alkoholabhängigkeit oder einer alkoholischen Lebererkrankung untersucht wurden, fanden sich in 14 % eine normale Leber, in 28 % eine reine Steatose, in 20 % Fibrose mit oder ohne Steatose, in 8,5 % eine alkoholische Hepatitis und in 29 % eine Zirrhose.
Die ASH ist charakterisiert durch das simultane Vorhandensein von Steatose, hepatozellulärem Ballooning und entzündlichen Infiltraten, mit polymorphen Neutrophilen. Häufig finden sich Mallory-Denk-Bodies sowie Megamitochondrien.
Die Entwicklung einer Fibrose ist ein Schlüsselereignis bei der ALE, das die Voraussetzung zur Progression zur Zirrhose darstellt. Sowohl die ASH, die Steatose, als auch das Ausmaß der Fibrose sind unabhängig voneinander prädikative Faktoren zur Fibroseprogression. Patienten mit alkoholischer Steatohepatitis haben in ca. 40 % aller Fälle das höchste Risiko einer Fibroseprogression. Am Ende der Sequenz bildet sich dann die mikronoduläre Zirrhose.
Die histologische Diagnose der ALE erfordert eine Leberbiopsie. Nicht bei jedem Patienten ist dies erforderlich, da es sich um eine invasive Prozedur mit Morbidität handelt. In der Routine ist die klare Indikation zur Leberbiopsie nicht sicher etabliert. Patienten mit zusätzlichen Lebererkrankungen sollten auf alle Fälle biopsiert werden. Auch eine Biopsie bei der ASH ist indiziert, wenn es die Gerinnungssituation zulässt, da hier spezifische Therapieformen existieren. Die Leberhistologie erlaubt dann eine entsprechende Prognose der Erkrankung. Eine erhöhte Mortalität von mindestens 50 % ist bei Patienten mit histologischer Diagnose einer schweren ASH oder einer Zirrhose nachgewiesen.
Diagnostik
Klinische und laborchemische Diagnose
Die meisten Patienten mit moderater Form einer alkoholischen Lebererkrankung sind asymptomatisch. Einige Patienten zeigen Zeichen eines vermehrten Alkoholabusus, wie z. B. eine Parotishypertrophie, Muskeldystrophie, Mangelernährung, Dupuytrensche Kontraktur oder Zeichen einer symmetrischen peripheren Neuropathie. Eine Gynäkomastie oder extensive Spidernaevi findet sich vor allem bei ALZ im Vergleich zu Zirrhosen anderen Ätiologien.
Routineblutuntersuchungen von erhöhtem mittlere korpuskuläre Volumen der Erythrozyten (MCV) oder erhöhter Serumaktivität der Gammaglutamytranferase (GGT) weisen auf chronischen Alkoholmissbrauch hin, während eine Erhöhung der Serumaktivität von GPT, aber vor allem von GOT ein frühes Zeichen einer ALE sein kann. Eine fortgeschrittene ALE kann vermutet werden bei Zeichen einer Leberfunktionsstörung, wie z. B. verminderten Albumin, einer verlängerten Prothrombinzeit oder erhöhten Bilirubinspiegeln sowie einer Thrombozytopenie.
Obwohl kein einzelner Labormarker chronischen Alkoholkonsums eindeutig identifizieren kann, sind das Kohlenhydrat defiziente Transferrin (CDT) und die GGT die am häufigsten und benutzten Marker, um Alkoholmissbrauch nachzuweisen. Die Sensitivität für einen Nachweis eines täglichen Alkoholverbrauchs von mehr als 50 g liegt beim CDT bei 69 % und bei der GGT bei 73 %. Dies ist deutlich höher als für die GOT von 50 % oder für die GPT von 35 % und für das MCV von 52 %. Die Spezifität von CDT ist deutlich höher (92 %) verglichen mit den Spezifitäten der anderen Labormarker. Die Messung der Serum-GGT ist schnell und billig durchzuführen und eignet sich besonders gut zur frühen Diagnose eines vermehrten Alkoholmissbrauchs. Die singuläre Erhöhung der GGT von über 200 U/l ist mit über 90 %iger Sicherheit auf Alkohol zurückzuführen.
Differenzialdiagnostisch müssen bei moderater erhöhter Serumaktivität des GGT-Wertes an folgende Erkrankungen gedacht werden:
- Einnahme bestimmter Medikamente,
- nicht alkoholische Fettlebererkrankung (NASH),
- Schilddrüsenerkrankungen,
- Pankreas- und Herzerkrankungen,
- seltene neurologische Erkrankungen wie Friedreich Ataxie oder das Guillain Barre Syndrom.
Die GGT verliert ihre Spezifität beim Vorliegen anderer Lebererkrankungen, da sie bei allen Lebererkrankungen mitreagiert. So ist die einfache Knochenfraktur von Wirbelkörpern oder Rippen im Röntgenbild diagnostiziert zum Nachweis einer ALZ mit über 90 %iger Spezifität der GGT weitaus überlegen, die bei Vorliegen einer Lebererkrankung nur noch zu 20 % für Alkohol spezifisch ist.
Es muss darauf hingewiesen werden, dass die GGT sich mit
dem Body-Mass-Index ändert und auch geschlechtsspezifisch ist. Bei allen Formen
der ALE findet sich eine Erhöhung der GOT mit einer Sensitivität von 50 % und einer Spezifität
von ungefähr 80 %.
Diese Aktivitäten sind selten höher als 300 U/l.
Der Quotient GOT zu GPT (DeRitis Quotient) ist bei der ALE typischerweise
größer als 1 und kann hier differenzialdiagnostisch hilfreich sein.
Nicht-invasive Diagnostik zur Beurteilung der Leberfibrose
Verschiedene Serumtests kombiniert mit verschiedenen Biomarkern der Fibrose sind verfügbar, meist bei Patienten mit Hepatitis C evaluiert und wurden auch bei der ALE untersucht. Das Verhältnis von GOT zu Thrombozyten (APRI-Index) wurde bei über 1.000 Patienten mit ALE evaluiert, wobei die meisten dieser Patienten leberbiopsiert wurden. Die Sensitivität des APRI Scores für die Fibrose wurde mit 13,2 % angegeben, die Spezifität mit 77,6 %. 20 % wurden missklassifiziert.
Der Fibro-Test besteht aus der Messung von alpha-2-Macroglobulin, Haptoglobin, GGT, ApoA1 sowie Bilirubin, wobei Alter und Geschlecht mit eingehen. Bei über 220 Patienten mit Biopsie-gesicherter ALE hatte der Fibrotest eine AUROC von 0,98 für die Diagnose.
Der Fibrometer-Test beinhaltet Prothrombinzeit, alpha-2-Macroglobulin, Hyaluronsäure und Alter, der Hepascore Bilirubin, GGT, Hyaluronsäure, alpha-2-Macroglobulin, Alter und Geschlecht. Die diagnostische Genauigkeit des Fibrotests, Fibrometers und Hepascores wurde bei Patienten mit alkoholischer Leberfibrose verglichen. Ein Unterschied in der diagnostischen Wertigkeit zwischen diesen Tests ergab sich für die fortgeschrittene Fibrose und Zirrhose nicht. Eine Kombination dieser Tests führte nicht zu einer verbesserten Diagnostik.
Unseres Erachtens nach ist die Messung der Transienten
Elastographie (Fibroscan) den Serummarkern in der Diagnostik einer fortgeschrittenen
Fibrose oder Zirrhose überlegen. Bei Patienten mit ALE korreliert die
Lebersteifheit mit dem Ausmaß der Fibrose. Die Cut-off-Werte für F3 und F4
Fibrose waren deutlich höher verglichen mit Patienten mit viraler Hepatitis. Da
das Vorliegen von Entzündungen, Cholestase und Leberstauung mit der
Lebersteifheitsmessung unabhängig von der Fibrose interferiert und diese drei
Situationen bei der ALE relativ häufig miteinander vorliegen, sollte die
Lebersteifheitsmessung immer im Zusammenhang mit klinischen und laborchemischen
Daten interpretiert werden. Ein Algorithmus, der dies berücksichtigt, wurde von
uns entwickelt (Abb.3). Es ist wichtig, darauf hinzuweisen, dass eine erhöhte
Lebersteifheit bei Patienten mit ALE und GOT-Werten von über 100 U/l mit Vorsicht
interpretiert werden sollte, da die Möglichkeit falscherhöhter Lebersteifheit
aufgrund der überlagerten ASH vorliegen kann. Außerdem nimmt die Lebersteifheit
nach Abstinenz ab.
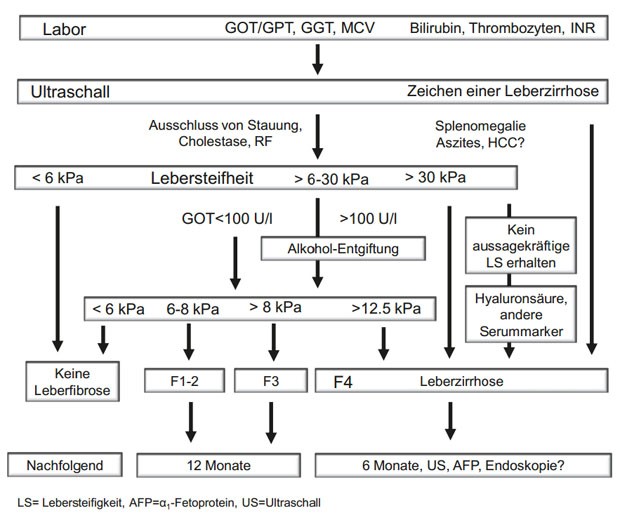 Abbildung 3: Heidelberger Workflow zur Diagnosestellung der alkoholischen Lebererkrankung (ALE) (modifiziert nach 60)
Abbildung 3: Heidelberger Workflow zur Diagnosestellung der alkoholischen Lebererkrankung (ALE) (modifiziert nach 60)
Therapie der alkoholischen Lebererkrankung
Alkoholkarenz ist die wichtigste Voraussetzung zur Behandlung der ALE. Bei Alkoholikern ist dies eine besondere Herausforderung. Nach erfolgreicher stationärer Entgiftung muss eine Entwöhnungstherapie, meist ambulant angeschlossen werden. Die Entwöhnungstherapie besteht in einer langfristigen Gesprächstherapie, die medikamentös unterstützt werden kann. An Medikamenten stehen der Glutamat-Rezeptor-Modulator Acamprosat (in Europa) und der Opium-Rezeptor-Antagonist Naltrexon (in den USA) zur Verfügung. Seit einigen Wochen ist jetzt auch der Opium-Rezeptor-Modulator Nalmefene zugelassen. Nalmefene hat antagonisierende Wirkung am μ- und δ-Rezeptor und partiell agonisierende Wirkung am κ-Rezeptor des Opium Rezeptors.
Unter Alkoholabstinenz bildet sich die alkoholische Fettleber zurück und die ALZ kann über viele Jahre kompensiert gehalten werde.
Die Therapie der ALZ gleicht der anderer Zirrhosen mit der Vermeidung von Komplikationen. Eine End-Stage ALZ wird mittels Transplantation behandelt. Voraussetzung ist eine 6-monatige Alkoholkarenz. In Deutschland wurden 2011 1.199 Lebern transplantiert, wobei mit 28 % die ALZ die häufigste Indikation darstellte. Die Langzeitergebnisse sind besser als bei anderen Lebererkrankungen mit einer 1-Jahresüberlebensrate von 95 % und einer 5-Jahresüberlebensrate von 88 %. Die Rückfallrate beträgt trotz sorgfältiger Auswahlkriterien und psychotherapeutischer Behandlung je nach Definition zwischen 10 und 20 %.
Die Alkoholische Steatohepatitis (ASH) als eigenständiges Krankheitsbild
Besonderheiten in Morphologie und Klinik
Die ASH ist ein klinisches Syndrom mit Ikterus und/oder Aszites bei Patienten, die kontinuierlich Alkohol missbrauchen. ASH wird histologisch definiert als Coexistenz von Steatose, hepatozellulären Balooning und entzündlichen Infiltraten von polymorphen mononuklearen Neutrophilen.
Histomorphologisch unterscheidet sich die ASH nicht von der NASH, wobei normalerweise der klinische Verlauf bei der ASH wesentlich schwerer ist. Die ASH ist gelegentlich mit Fieber, mit und ohne Infektion vergesellschaftet. Gewichtsverlust und Malnutrition mit Leberdekompensationszeichen, Aszites, Enzephalopathie und gastrointestinaler Blutung. Die GOT ist normalerweise zwei- bis sechsfach über der Norm und höher als die GPT. Meist ist der Quotient 2 oder größer. Patienten mit schwerer ASH entwickeln leicht bakterielle Infektionen, akutes Nierenversagen aufgrund eines Typ 1 hepatorenalen Syndroms.
Prognoseabschätzung
Verschiedene Prognosemodelle haben sich bei der schweren ASH durchgesetzt. Bei der Diskriminierungsfunktion (DF) nach Maddrey wird die Blutgerinnung (Prothrombinzeit) und das Serum Bilirubin berücksichtigt. Schwere Formen der ASH werden definiert als eine DF von ≥ 32, mit einer 1-monatlichen Überlebenszeit von 50-65 %. Andere prognostische Scores sind der MELD (Model for End-stage Liver Disease), der Glasgow-ASH-Score (GAHS) und der ABIC score. Eine frühe Verbesserung der Leberfunktion hat einen großen Einfluss auf die Kurzzeitmortalität, dies wurde durch den LILLE-Score berücksichtigt. Eine Reduktion von Serumbilirubin in den ersten sieben Tagen nach Steroidbehandlung wird hierbei als Therapieansprechen und günstiges Zeichen bewertet.
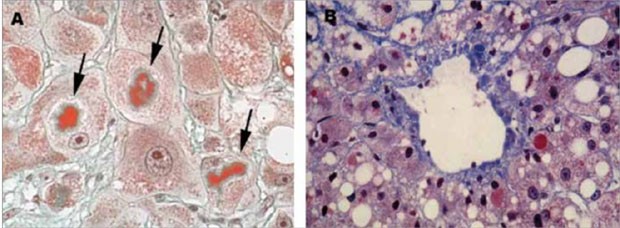 Abbildung 4: Typische histologische Zeichen einer alkoholischen Lebererkrankung mit A: Mallory-Denk-Bodies (siehe Pfeile) und B: einer typischen perivenulären Fibrose als prognostisch ungünstige Zeichen einer alkoholischen Lebererkrankung
Abbildung 4: Typische histologische Zeichen einer alkoholischen Lebererkrankung mit A: Mallory-Denk-Bodies (siehe Pfeile) und B: einer typischen perivenulären Fibrose als prognostisch ungünstige Zeichen einer alkoholischen Lebererkrankung
Therapie
Allgemeine Therapie
Alkoholabstinenz ist die wichtigste Voraussetzung. Eine Mangelernährung sollte durch adäquate Kalorienzufuhr behoben werden. Vitamin-B-Komplex sollte zur Vermeidung einer Wernicke-Enzephalopathie ebenfalls zugeführt werden. Da das hepatorenale Syndrom eine häufige Komplikation darstellt, sollte entsprechend eine Volumenexpansion durchgeführt werden und eine frühe Behandlung eines hepatorenalen Syndroms eingeleitet werden. Infektionen sind ebenfalls häufig und sollten früh erkannt werden. Dies gilt für Infektionen des Aszites, aber auch für urogenitale oder bronchio-pulmonale Infekte.
Spezifische Therapie
Eine spezifische Therapie sollte nur bei entsprechend schweren Formen der ASH, die mittels eines Scores ermittelt wurden, durchgeführt werden.
- Kortikosteroide: Drei Metaanalysen kamen zum Schluss, dass der Überlebenseffekt von Kortikosteroiden nur bei schwerer Erkrankung aufzuzeigen ist. Auch die jüngste Cochran-Metaanalyse zeigt, dass Kortikoidsteroide in einer Untergruppe mit einem DF von mindestens 32 und einer hepatischen Enzephalopathie die Mortalität bessert. Nur ein Teil der Patienten mit schwerer ASH hat Vorteile von einer Steroidtherapie. Aus diesem Grunde sollten frühzeitig Non-Responder identifiziert werden. Dabei hilft der LILLE-Score weiter. Sinkt das Serumbilirubin innerhalb von 7 Tagen nach Beginn einer Steroidtherapie nicht, sollten die Steroide abgesetzt werden. Die Non-Responder sollten auf Pentoxifyllin umgestellt werden oder es könnte eine Therapie mit einem molecular adsorbent recirculating system (MARS) durchgeführt werden. Die Anwendung von Steroiden ist durch Nebenwirkungen wie Sepsis und gastrointestinale Blutung limitiert. Patienten mit Sepsis sollten nicht mit Steroiden behandelt werden.
- Pentoxifyllin: Pentoxifyllin wurde bei ASH aufgrund seiner Anti-TNF-Eigenschaften angewandt. Obwohl eine signifikante Verbesserung der 6-monatlichen Überlebenszeit bei schwerer ASH (DF > 32) mit Pentoxifyllin gefunden wurde und auch die Komplikationen unter diese Therapie geringer waren, war in einer großen randomisierten Doppelblindstudie an 270 Patienten mit schwerer ASH keine Verbesserung durch Prednisolon und Pentoxifyllin gegenüber Kortikoidsteroiden allein nachgewiesen worden.
- Anti-Tumor Nekrose Faktor (TNF)α Therapie: Obwohl in offenen Studien die Gabe von TNF-α-Antikörpern einen positiven Effekt auf die Überlebensrate zu zeigen schien, konnte eine größere Studie mit einer sehr hohen Dosis von TNFa Antikörpern dies nicht nachweisen. Auch Etanercept, ein löslicher TNFα-Antikörper, hatte keinen Effekt. Patienten, die TNFα-Antikörper erhielten, hatten schwere Komplikationen, insbesonders schwere Infektionen und verstarben früher.
- Antioxidantien: N-Acetylcystein ist ein Antioxidans und erhöht die Glutathionspiegel der Hepatozyten. Eine randomisierte kontrollierte Studie konnte zeigen, dass eine Therapie mit Steroiden und N-Acetylcystein gegenüber Steroiden allein ein besseres 1-monatliches Überleben, weniger Infekte und ein geringeres Auftreten eines hepatorenalen Syndroms zeigte. Das 6-monatliche Überleben war allerdings nicht unterschiedlich.
- Enterale Ernährung: In einer randomisierten, kontrollierten Untersuchung, die eine enterale Ernährung mit Steroidtherapie verglich, konnte kein Unterschied nach 28 Tagen in der Mortalität nachgewiesen werden. Anderseits benötigen Patienten mit Mangelernährung eindeutig eine gezielte enterale Ernährung. In diesem Zusammenhang sei auch auf weitere Übersichtsarbeiten verwiesen. Wahrscheinlich ist eine Kombinationstherapie mit Steroiden und enteraler Ernährung sinnvoll.
- Lebertransplantation: In einer unlängst publizierten französisch-belgischen Studie konnte an ausgewählten Patienten gezeigt werden, dass die Lebertransplantation bei der ASH ohne vorherige entsprechend längerfristige Alkoholabstinenz genauso erfolgreich war wie mit Abstinenz. Auch die Rückfallrate ist bis zum jetzigen Zeitpunkt nicht wesentlich unterschiedlich. Diese bemerkenswerte Studie wurde mehrfach auch unter ethischen Gesichtspunkten diskutiert und es wird hier auf entsprechende Übersichten verwiesen.





