Prof. Hans Ludger Tillmann, Leipzig
LTX bei Hepatitis B: Optimale antivirale Vorbehandlung
Die Therapie der chronischen Hepatitis B vor der Lebertransplantation ist sinnvoll, da sie das Risiko einer Reinfektion vermindert und die Leberfunktion stabilisiert. Bei Leberzirrhose empfehlen die Leitlinien ein Nukleos(t)id mit hoher Resistenzbarriere bzw. eine Kombinationstherapie. Dreimonatliche Kontrollen des Therapieerfolges sowie eine Adaptation bei Resistenz sind obligat.
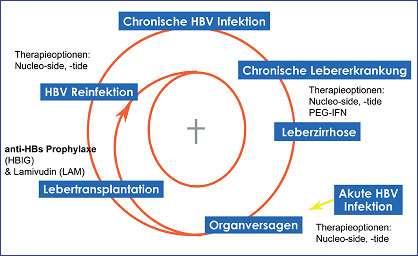
Abb. 1: Lebertransplantation bei Hepatitis B
Die chronische HBV-Infektion führte in der Vergangenheit nach Lebertransplantation praktisch immer zur Reinfektion. HBV wird dabei durch infiziertes Blut auf die neue Leber übertragen. Die Reinfektion der transplantierten Leber kann - gefördert durch die Immunsuppression - zur fulminanten Hepatitis mit Organversagen führen (Abb. 1). Ohne Intervention kann dieser Zirkulus vitiousus aus Reinfektion und Hepatitis nicht aufgehalten werden. Die Mortalität nach HBV-Reinfektion lag damals bei ca. 50% innerhalb der ersten 3 Jahre nach dem Eingriff.
Durch die Einführung von HBV-Hyperimmunglobulinen (HBIg) Mitte der 80er Jahre, gelang es zumindest bei Patienten mit niedrig-replikativer Hepatitis die Reinfektionrate zu senken. Patienten mit hoch-replikativer Hepatitis waren wegen der schlechten Prognose den damaligen Konsensus-Empfehlungen zufolge nur im Rahmen von Studien zur Lebertransplantation zugelassen. Glücklicherweise kam zeitgleich mit dieser restriktiven Empfehlung Famciclovir in die klinische Prüfung und ermöglichte einer Reihe von Patienten die Transplantation. Famciclovir verminderte die Reinfektionrate bei den Patienten mit hoch-replikativer HBV-Infektion auf das Niveau von Patienten mit niedrig-replikativer Hepatitis ohne Famciclovir. Doch erst die Einführung von Lamivudin brachte den Durchbruch. Die Reinfektionsraten konnten durch das Nukleosid auf 0% bis 10% gesenkt werden.
ANTIVIRALE THERAPIE OBLIGAT
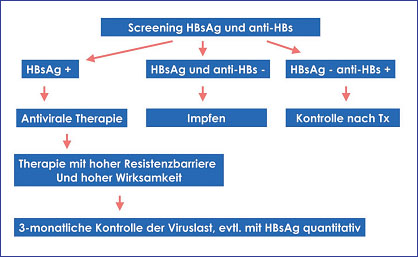
Abb. 2: Optimale Strategie zur Kontrolle von Hepatitis B bei Transplant-Kandidaten
Patienten mit chronischer Hepatitis B sollen vor der Transplantation stets antiviral behandelt werden (Abb. 2). Die Viruslast vor der Transplantation und das Reinfektionsrisiko nachher korrelieren eng miteinander. Patienten mit einer Viruslast <3.000 Kopien/ml (600 IU/ml) hatten einer Untersuchung mit Lamivudin zufolge signifikant seltener eine Reinfektion. Therapieziel gemäß den aktuellen Leitlinien ist heute eine Absenkung der Viruslast <1.000 Kopien/ml (200 IU/ml).
Das wichtigste Argument für die Therapie vor der Transplantation ist jedoch die Stabilisierung der Leberfunktion. In einer placebokontrollierten Untersuchung kam es bei asiatischen Patienten unter der Therapie seltener zu einem Progress der Leberzirrhose. Besonders günstig war dieser Effekt bei den Patienten, die keine Resistenz entwickelten. Ferner ist heute mehrfach beschrieben, dass sich eine bereits bestehende Leberzirrhose unter antiviraler Behandlung zurückbilden kann.
CAVE RESISTENZ
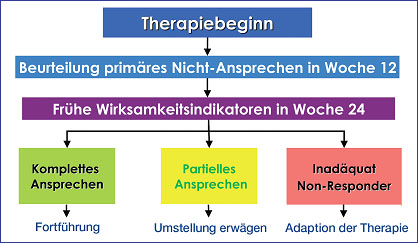
Abb. 3: HBV Roadmap Schema verhindert Resistenzentwicklung
Der Nutzen der antiviralen Therapie wird durch die Entwicklung einer Resistenz geschmälert. Resistenzen sollten daher möglichst vermieden werden und wenn doch eine Resistenz auftritt, sollte sie früh erkannt werden. Die aktuelle Leitlinie empfiehlt, die Viruslast alle drei Monate zu kontrollieren und möglichst ein Therapieschema einsetzen, das die Resistenzentwicklung a priori erschwert. Bei Patienten mit Leberzirrhose sollten antivirale Substanzen mit einer hohen Resistenzbarriere (z.B. Entecavir) bzw. gleich eine Kombinationstherapie (z.B. Lamivudin plus Adefovir) eingesetzt werden. Ist das Therapieziel einer Viruslast <1.000 Kopien/ml (200 IU/ml) bzw. noch besser einer Viruslast unter der Nachweisgrenze nach 24 Wochen nicht erreicht (nach Leitlinie kann bei partiellem Ansprechen auch zunächst abgewartet werden, nach Ansicht des Autors sollte in aller Regel adaptiert werden), sollte man die Therapie adaptieren. Diese Empfehlung beruht auf einer Studie zur Wirksamkeit von Telbivudin, in der gezeigt wurde, dass Patienten mit einer Viruslast <1.000 Kopien/ml (200 IU/ml) zu Woche 24 praktisch keine Resistenzen entwickeln. Die Umstellung bei unzureichendem Ansprechen bzw. virologischem Therapieversagen erfolgt entsprechend dem Road-Map Konzept (Abb. 3), das von der Leitlinie und der publizierten Literatur unterstützt wird.
WAS TUN BEI RESISTENZ?
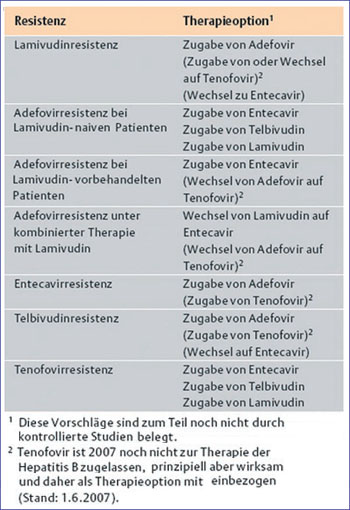
Tab. 1: Vorschläge zur Therapieanpassung bei HBV-Resistenzentwicklung (Anstieg der HBV-DNA >1 log über Nadir) im Verlauf einer Nukleos(t)id-Analoga-Therapie
Bei Resistenz sollte man nicht das Medikament wechseln, sondern möglichst früh eine "Add on"-Therapie durchführen. In einer italienischen Observationsstudie entwickelten nämlich Patienten mit Lamivudin-Resistenz praktisch keine Adefovir-Resistenz, wenn zusätzlich zu Lamivudin Adefovir gegeben wurde. Ein frühes "Add on" im Rahmen der Resistenzentwicklung führte zudem zu einem schnelleren Therapieerfolg. Bei Patienten mit multiplen Resistenzen kann angesichts des klinischen Nutzens einer erfolgreichen antiviralen Therapie ein HBV-Resistenztest sinnvoll sein, um die verbleibenden Behandlungsmöglichkeiten zu evaluieren (Tab. 1).
HDV/HBV-KOINFEKTION
Die Hepatitis Delta (HDV)-Koinfektion stellt eine besonders schwierige Situation dar. Anders als bei der HBV-Monoinfektion kann man hier nicht mit einer "Beruhigung" der Erkrankung durch die antivirale Therapie rechnen, da Nukleos(t)ide keine sichere Wirksamkeit gegen HDV gezeigt haben. Lediglich Interferon hatte in Studien einen günstigen Effekt. Die Leitlinien empfehlen eine Therapie mit pegyliertem Interferon alfa über mindestens 12 Monate. Bei fortgeschrittener Zirrhose ist jedoch die Verträglichkeit und Wirksamkeit von Interferon stark eingeschränkt. Eine Stabilisierung der Erkrankung wird somit bei HBV/HDV-Koinfektion nur selten, wenn überhaupt zu erreichen sein. Dennoch sollte man auf einen Therapieversuch mit Interferon nicht verzichten.
Nach Transplantation sind im Falle einer Reinfektion die therapeutischen Möglichkeiten noch begrenzter, da Interferon die Abstoßungsreaktion fördert und mit noch größerer Zurückhaltung eingesetzt werden sollte.
HCV/HBV-KOINFEKTION
Impfungen vor Lebertransplantation
- Die beste Behandlung einer Infektion ist die Impfung, die eine solche Infektion verhindert.
- Jeder Patient sollte vor Aufnahme auf die Warteliste auf seinen Impfstatus untersucht werden.
- Fehlende Impfungen sollten begonnen werden: Hepatitis A, Hepatitis B, Pneumokokken, jährliche Grippeimpfung.
Management von HBV vor LTX gemäß aktualisierter Leitlinie
- Patienten mit HBV-induzierter Leberzirrhose und nachweisbarer HBV-Replikation werden spätestens zum Zeitpunkt der Meldung zur LTX antiviral mit Nukleos(t)id-Analoga behandelt.
- Therapiedauer ist unlimitiert.
- Kommt es im Verlauf der antiviralen Behandlung zur Kompensation der HBV-induzierten Leberzirrhose (Stadium Child A, MELD-Score <15) und liegt kein hepatozelluläres Karzinom (HCC) vor, ist die Indikation zur LTX erneut zu überprüfen.
- Patienten mit nicht quantifizierbarer HBV-Replikation (HBV-DNA <300 Kopien/ml bzw. <60 IU/ml) bedürfen der engmaschigen Verlaufskontrolle (HBV-DNA-Bestimmungen alle 3 Monate), eine antivirale Therapie ist in der Regel nicht erforderlich.
- Ein HCC-Screening in 3- bis 6-monatigen Abständen ist erforderlich.
Bei der HCV/HBV-Koinfektion steht meist die chronische Hepatitis C im Vordergrund. Die chronische Hepatitis C bei okkulter Hepatitis B, d.h. bei negativem HBsAg, sollte wie eine HCV-Monoinfektion behandelt werden.
Bei replikativer Hepatitis B und C sollte zunächst die Therapie der HCV-Infektion mit pegyliertem Interferon plus Ribavirin über mindestens 48 Wochen erwogen werden.
Besteht nach Abschluss der HCV-Therapie eine persistierende HBV-Viruslast von >10.000 Kopien/ml bzw. 2.000 IU/ml sollte eine Therapie mit Nukleos(t)iden eingeleitet werden.
HIV/HBV-KOINFEKTION
Durch die hochaktive antiretrovirale Therapie (HAART) ist die HIV-Infektion zu einer beherrschbaren Erkrankung mit guter Langzeitprognose geworden. Die HIV-Koinfektion stellt somit heute keine Kontraindikation zur Lebertransplantation dar. Für die Indikation zur Transplantation gelten die gleichen Kriterien wie für Nicht-Koinfizierte. Von Seiten der HIV-Infektion muss die CD4-Zahl über 100/µl liegen, die HIV-RNA unter Therapie nicht nachweisbar sein sowie keine opportunistischen Infektionen in der Vorgeschichte bestehen. Der Verlauf nach Transplantation scheint gut zu sein. Die Zahl der Patienten ist allerdings noch klein.
Die chronisch-replikative Hepatitis B bei HIV-Koinfektion sollte unabhängig vom Immunstatus behandelt werden. Die Indikation zur Therapie entspricht dabei der Leitlinie bei alleiniger Hepatitis B. Bei Patienten, die keine hochaktive antiretrovirale Therapie (HAART) erhalten, sollte ein Nukleos(t)id ohne HIV-Wirksamkeit gewählt werden. Bei einer Therapieindikation für die HIV-Infektion sollten bevorzugt zwei HBV-wirksame Nukleos(t)ide im HAART-Regime eingesetzt werden.
ANDERE KOINFEKTIONEN
Bei multiplen Infektionen mit hepatotropen Viren muss man mit einer rascheren Progression zur Leberzirrhose und ungünstigeren Verläufen rechnen. Aufgrund der kleinen Fallzahlen gibt es keine durch Studien abgesicherten Therapieempfehlungen. Bei HBV/HCV/HIV- sowie HBV/HDV/HIV-Koinfektion sollte man sich unter Berücksichtigung des Immunstatus an den Leitlinien zur jeweiligen Hepatitis-Koinfektion orientieren. Bei HBV/HDV/HCV-Infektion dominiert in der Regel die HCV-Infektion.
Prof. Hans Ludger Tillmann
Universitätsklinikum Leipzig
Medizinische Klinik & Poliklinik II
Philipp-Rosenthal-Straße 27 · 04103 Leipzig
Tel. 0341 / 97 12 231 · Fax 0341 / 97 12 209
E-Mail: Hans.Tillmann@medizin.uni-leipzig.de





