Claus Niederau, Oberhausen
Adhärenz bei antiviraler HCV-Therapie
Eine gemeinsame Aufgabe von Patient und Arzt
Compliance
- Compliance –
paternalistisches Konzept(„Du tust, was ich sage“) - Adhärenz und Persistenz –
- neutrale Messung der Regelmäßigkeit der Medikamenteneinnahme
- Concordance – partizipative Entscheidungsfindung (gemeinsame Besprechung des Vorgehens)
Tabelle 1: Adhärenz als Problem beisymptomarmen chronischen Krankheiten
Der Begriff der Compliance beschreibt die Therapietreue des Patienten als das Befolgen ärztlicher Anordnungen. Der Begriff entstammt einem paternalistischen Konzept („der Arzt sagt dem Patienten, was er tun soll“) (Tab. 1). Das traditionelle paternalistische Modell ist charakterisiert durch die Autorität und alleinige Entscheidungshoheit des Arztes. Nicht selten werden dem Patienten Informationen vorenthalten, vermeintlich zu seinem Besten, um bei ihm keine Entscheidungskonflikte aufkommen zu lassen. Der Kommunikationsprozess orientiert sich nach den Vorgaben des Arztes. Bei Nichtbeachtung der Anordnungen („Non-Compliance“) wird die „Schuld“ beim Patienten gesucht. Man weiß seit langem, dass eine solche „Non-Compliance“ häufig aber durch Fehler auf der Arztseite bzw. eine unzureichende Arzt-Patienten-Interaktion verursacht wird. Deshalb wurde der Begriff „Compliance“ zunehmend durch den Begriff „Adhärenz“ ersetzt.
Adhärenz
Adhärenz als Problem bei symptomarmen chronischen Krankheiten
- Sozio-ökonomische Faktoren
(Armut, Ausbildungsstand, Arbeitslosigkeit) - Patientenabhängige Faktoren
(Fähigkeit, sich zu organisieren, Vergesslichkeit, Wissen) - Krankheitsbedingte Faktoren
(Symptome, gefühlter Nutzen, gleichzeitige Depression) - Therapiebedingte Faktoren
(Nebenwirkungen, Komplexität der Verabreichung) - Gesundheitssystem- und
therapeutenabhängige Faktoren
(Kostenübernahme, Therpiemöglichkeiten, Kommunikation
Tabelle 2
Bei Adhärenz wird als das Einhalten der verabredeten Therapie neutral gemessen, z. B. als Zahl der verordneten Tabletten dividiert durch die Zahl der empfohlenen Tabletten. Die Zeitperspektive der Ad-härenz wird auch Persistenz genannt (also z. B. Zahl der adhärenten Tage pro Gesamttherapietage). Der Begriff Adhärenz unterstellt ein eher neutrales, gleichberechtigtes Verhältnis von Arzt und Patient. In das Konzept der Adhärenz wird zudem das nicht-ärztliche medizinische Fachpersonal eingebunden, denn auch dort können gravierende Faktoren für eine schlechte Adhärenz liegen; dies betrifft z.B. fehlerhafte oder gar nicht vermittelte Kontrolltermine. Das Adhärenzkonzept basiert auf der Erkenntnis, dass ein Therapieerfolg nur durch ein gemeinsames Handeln von Arzt, medizinischem Fachpersonal und Patienten möglich ist. Der Begriff Adhärenz entstammt einem informativen Modell, auch „Konsumenten-Modell“ genannt; dieses Modell ist geprägt durch einen neutralen Austausch von Informationen. Der Patient wird vom Arzt mit einer Vielzahl von Informationen versorgt, angefangen von Informationen über die Krankheit über diagnostische Erkenntnisse bis hin zu Behandlungsalternativen. Der Patient behält formal die Entscheidungshoheit. Persönliche Eigenheiten und Ängste von Patienten stehen gegenüber den medizinischen Informationen eher im Hintergrund.
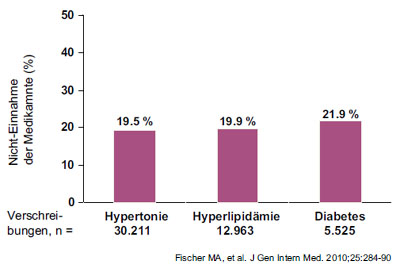
Abbildung 1: Adhärenz als Problem bei symptomarmen chronischen Krankheiten
Die Adhärenz hat nach Definition der Weltgesundheitsorganisation (WHO) fünf grundlegende Dimensionen (Tab. 2). Im Jahr 2003 veröffentlichte die WHO den Bericht „Adherence to long-term therapies – evidence for action“. Hier wird beschrieben, dass ein niedriges Adhärenzniveau bei chronisch Kranken weltweit ein Problem darstellt. Für entwickelte Länder liegt die durchschnittliche Quote bei 50 %, für Entwicklungsländer deutlich niedriger. In der Mehrzahl wirkt sich dieser Umstand negativ auf den Behandlungsverlauf aus.
Adhärenz spielt vor allem bei chronischen Erkrankungen eine bedeutsame Rolle, da die Therapie hier über eine lange Zeit eingenommen werden muss und viele Kontrolluntersuchungen notwendig sind. Noch problematischer ist die Adhärenz bei chronischen Erkrankungen, die über lange Zeit keine wesentlichen Beschwerden verursachen. Hierzu zählen viele wichtige internistische Erkrankungen wie z. B. die Hypertonie, die Hypercholesterinämie und der Diabetes mellitus. Bei diesen Krankheiten nehmen etwa 20 % der Patienten die rezeptierten Medikamente überhaupt nicht ein (Abb. 1) und eine optimale Adhärenz wird nur bei 50 % der Patienten beobachtet. Die chronische Hepatitis B und C fallen ebenfalls in die Kategorie von chronischen symp-tomarmen Erkrankungen.
Empowerment
Insbesondere aus dem Bereich der Diabetologie ist bekannt, wie schwierig es ist, beschwerdefreie Menschen zur Adhärenz zu „motivieren“. Außer finanziellen Anreizen oder strafbewehrten Drohungen kann man einen Menschen eigentlich gar nicht motivieren. Man kann ihn nur so gut informieren, dass er aus eigenem Antrieb adhärent ist. Im Bereich der Diabetologie wird dies durch umfangreiche Schulungsmaßnahmen und Einbeziehung eines interdisziplinären Teams versucht. Das Ergebnis dieses Prozesses heißt „Empowerment“. Der Begriff Empowerment geht weit über den medizinischen Bereich hinaus und bezeichnet Strategien, um Autonomie und Selbstbestimmung zu verbessern und es damit den Menschen zu ermöglichen, ihre Interessen selbstbestimmt zu gestalten. Empowerment umfasst sowohl den Prozess der Selbstbemächtigung als auch die professionelle Unterstützung dieses Prozesses. In der Medizin heißt dies, dass der Patient von den medizinischen „Profis“ als gleichberechtigter Partner wahrgenommen wird. Der Behandlungsplan wird von Patient und Arzt zusammen entworfen. Manchmal wird dieser Plan auch „Behandlungsvertrag“ genannt.
Partizipative EntscheidungsFindung
Die Beziehung von Patient und Arzt spielt eine herausragende Bedeutung für die Therapietreue und den Krankheitsverlauf. Unter den traditionellen Modellen der Patient-Arzt-Beziehung hat sich das Modell der „Partizipativen Entscheidungs-Findung“ (PEF) in letzter Zeit zunehmend durchgesetzt. Ausdrücklich eingeschlossen werden hier persönliche und emotionale Eigenheiten im Krankheitserleben. Die PEF wird im Angloamerikanischen auch „Shared Decision Making“ genannt. Die Arzt-Patienten-Interaktion wird als bi-direktionale Beziehung verstanden. Hier spielen Schulungskonzepte und Empowerment eine große Rolle.
Concordance
Ein gutes Zusammenwirken von Patient und Arzt wird in diesem Konzept zunehmend „Concordance“ genannt. Befragungen zeigen, dass das Modell der PEF auch von den meisten Ärzten favorisiert wird: 67 % sind für dieses Konzept, 21 % favorisieren die alleinige Arzt-Entscheidung, 8 % die Patienten-Entscheidung und 4 % machen dies vom Einzelfall abhängig. Dabei sind jüngere Ärzte etwas aufgeschlossener für die PEF. Untersuchungen der Deutschen Leberhilfe haben gezeigt, dass die PEF unter den Patienten mit Hepatitis B und C das noch stärker favorisierte Modell ist als bei den Ärzten.
Das PEF-Modell und damit das Eingehen auf die Persönlichkeit des Patienten und seine Erfahrungen und Emotionen sind auch aus anderen Gründen heute noch wichtiger als früher. Patienten haben durch das Internet bislang nicht gekannte Möglichkeiten der autonomen Beschaffung von Fachinformationen. Der Arzt muss diese teils zutreffenden, teils missverstandenen Vorinformationen wahrnehmen und beim Gespräch berücksichtigen. Viele Studien haben gezeigt, dass auch das ärztliche Handeln immer von persönlichen Vorstellungen und Werten abhängt und nicht nur vom aktuellen Stand der Forschung. Zudem gibt es bei vielen Erkrankungen nicht die eindeutig beste Behandlungsmethode. Oft gibt es mehrere Optionen mit unterschiedlichem Nutzen und Risiko, ohne dass medizinisch eindeutig entschieden werden kann, was für den Patienten „das Beste“ ist.
PEF bei HCV-Therapie
Man meint bei der Einführung von neuen Medikamenten oft, dass es nun keine Alternativen mehr gibt. Diese gilt auch für die neuen Proteasehemmer, die vielen Patienten bessere Heilungschancen bieten. Nur im PEF-Modell kann aber besprochen werden, ob die betroffene Person überhaupt eine Therapie bzw. eine Dreifach-Therapie benötigt. Auch medizinisch kann man oft schwer entscheiden, ob Patienten ohne wesentliche Leberfibrose nicht auch auf die Entwicklung einer Interferon-freien Therapie warten können und ob ältere komorbide Patienten überhaupt von einer antiviralen Therapie profitieren. Andere Patienten haben vielleicht mit der früheren dualen Therapie ähnlich gute Heilungschancen wie mit der neuen Tripletherapie (IL28 CC, niedrige HCV-RNA, negative HCV-RNA nach 4 Wochen Lead-in etc.). Diese komplexen Überlegungen müssen individuell besprochen werden und erst dann kann eine gemeinsame Entscheidung zur Therapie getroffen werden.
Hat man sich für die neue Tripletherapie entschieden, ist der Aufklärungsprozess noch aufwändiger als der für die schon bisher schwierige duale Therapie. Insbesondere die Zahl der Tabletten und Einnahmezeitpunkte kann die Adhärenz gefährden. Viele Studien zeigen, dass die Einnahme einer Tablette einmal an Tag mit einer Adhärenz von bis zu 80 % einhergeht, während die Adhärenz bei Einnahme mehrerer Tabletten zu vier verschiedenen Zeitpunkten unter 40 % sinken kann. Es ist deshalb sinnvoll, das Ribavirin früh morgens und spät abends zusammen mit dem Proteasehemmer zu geben, da dann „nur“ dreimal am Tag Tabletten genommen werden müssen. Die neuen Proteasehemmer sollten zudem zusammen mit einer Mahlzeit oder einem Snack gegeben werden, was im praktischen Alltag vielen Menschen Probleme machen wird. Auch dieser Punkt muss besprochen und geplant werden.
Non-Compliance der Behandler
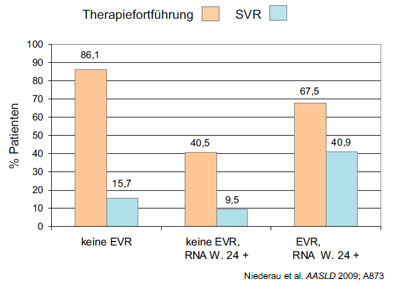
Abbildung 2: Therapiefortführung und SVR bei Non-Compliance mit den Stopp-Regeln
Nicht nur der Patient kann die Adhärenz „verletzen“, sondern auch der Arzt. So ist nachgewiesen, dass sich die meisten Behandler nicht an die bisher in den Leit-linien empfohlenen Stopp-Regeln der dualen Therapie halten. Trotz fehlenden Ansprechens der dualen Therapie zu Woche 12 (HCV-RNA < als 2 Log-Stufen abgefallen) oder zu Woche 24 (HCV-RNA noch positiv) wurde in der Mehrzahl der Fälle entgegen der Leitlinien weiterbehandelt. Die SVR war bei dieser Non-Compliance mit den Leitlinien besser als die in randomisierten Studien (Abb. 2).
Diese Daten zeigen, dass die Ergebnisse von randomisierten Studien im Praxisalltag überprüft werden müssen, da sich Patienten und Behandler in diesen Situationen sehr unterschiedlich verhalten können. Genauso wurden im klinischen Alltag auch die Empfehlungen der Fachinformationen zur Reduktion von Interferon und Ribavirin bei Blutbildveränderungen oft nicht beachtet, während dies in kontrollierten Studien meist der Fall war. Vielleicht hat diese Tatsache dazu beigetragen, dass die SVR-Raten in der Behandlungspraxis manchmal besser waren als in kontrollierten Studien.
Neue Stopp-Regeln
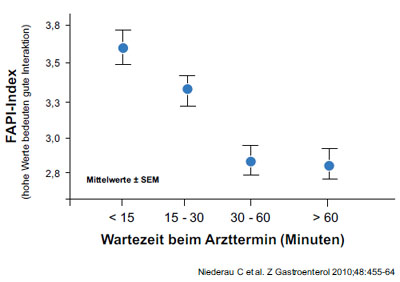
Abbildung 3: Fragebogenindex zur Arzt-Patienten-Interaktion (FAPI) vs. Wartezeit beim Arzttermin
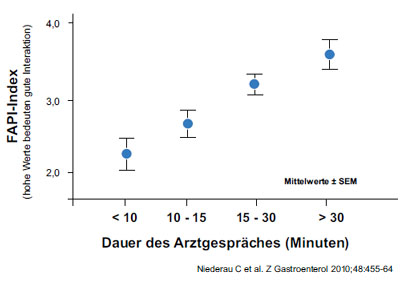
Abbildung 4: Fragebogenindex zur Arzt-Patienten-Interaktion (FAPI) vs. Dauer des Arztgespräches
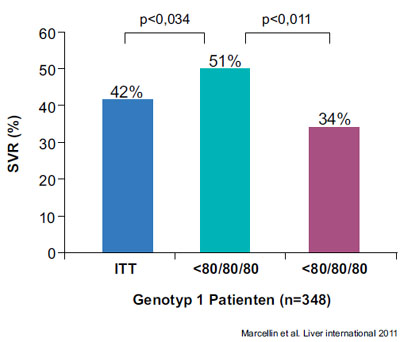
Abbildung 5: 80 / 80 / 80 Regel vs. SVR bei PEG-IFN + RBV
Mit der Zulassung der beiden ersten Proteasehemmer sind neue, veränderte Stopp-Regeln entwickelt worden. Diese sind mit Absicht so „konservativ“ konzipiert, dass man keinem Patienten die Chance einer SVR vorenthält. So erreichte in den Zulassungsstudien kein einziger Patient mit einer HCV-RNA über den entsprechenden Stopp-Werten eine SVR. Leider sind die Therapieregime und die Stopp-Regeln für die beiden Proteasehemmer unterschiedlich, was für Behandler und Patienten eine Herausforderung darstellt. Unbedingt erforderlich ist deshalb auch eine Schulung des Assistenzpersonals (Sekretariat, Arzthelferin, Ambulanzschwester/-pfleger), denn nur dann werden die Kontrolluntersuchungen zu den richtigen Zeiten stattfinden.
Die Adhärenz an die Stopp-Regeln hat nun im Vergleich zur dualen Standardtherapie eine größere Bedeutung, da unter Proteasehemmern bei nachweisbarer Virusreplikation zum definierten Zeitpunkt die Entwicklung resistenter HCV-Varianten droht. Ob diese Virus-varianten bei Non-Respondern und späterer Re-Therapie mit neuen antiviralen Medikamenten (z. B. Polymerasehemmern) schlechter ansprechen, ist zwar unklar, aber möglich. Deshalb müssen die Stopp-Regeln nun wirklich Beachtung finden. Diese Konzepte und deren Hintergründe müssen vor Therapiebeginn ausführlich besprochen werden, da sonst ein „überraschender“ Abbruch der Therapie trotz vermeintlich gutem Absinken der HCV-RNA für viele Patienten schwer vermittelbar ist.
Arzt-Patienten-Interaktion
Eine gute Beziehung zwischen Patienten und den betreuenden Personen aus dem Gesundheitswesen verbessert die Adhärenz nachweislich. Wie wichtig die Terminplanung, das Einhalten von Terminen und die Länge des Gespräches für die Arzt-Patienten-Interaktion bei chronischer Virushepatitis ist, konnte kürzlich eindrücklich nachgewiesen werden. Die Qualität der Arzt-Patienten-Beziehung sank mit der Länge der Wartezeit und stieg mit der Länge des Gesprächs (Abb. 3-4).
Therapietreue ist das Ergebnis eines individuellen Entscheidungsprozesses, dessen Faktoren zum einen auf der Seite des Arztes und seines Assistenzpersonals, mehr aber noch in der Überzeugung des Patienten über die Notwendigkeit der Therapie liegen. Auf beiden Seiten kann es subjektive Hindernisse (mangelnde „Motivation“, schlecht vermittelte Aufklärung, unausgesprochene oder unterdrückte Ängste, Sorglosigkeit, Depression, etc.) oder objektive Barrieren (niedriger sozialökonomischer Status, Armut, Analphabetismus, niedriges Bildungsniveau, Arbeitslosigkeit, mangelnde persönliche Fähigkeiten, fehlendes soziales Netz, große Entfernung zu medizinischen Versorgungseinrichtungen, Organisationsfehler etc.) geben (Tab. 2).
Folgen schlechter Adhärenz
| Dauer | IFN- Dosis | RBV- Dosis | BOC- Dosis | SVR (n) | SVR (%) |
|---|---|---|---|---|---|
| ≥ 80 | ≥ 80 | ≥ 80 | ≥ 80 | 153/169 | 91 % |
| ≥ 80 | < 80 | < 80 | < 80 | 14/14 | 100 % |
| < 80 | ≥ 80 | ≥ 80 | ≥ 80 | 17/79 | 22 % |
| < 80 | < 80 | < 80 | < 80 | 0/9 | 0 % |
| alle | ≥ 80 | ≥ 80 | ≥ 80 | 170/248 | 69 % |
| alle | < 80 | < 80 | < 80 | 14/23 | 61 % |
Tabelle 3: Adhärenz und SVR in der Sprint-2 Studie bei Therapie-naiven Genotyp 1-Patienten
Die Nichteinnahme von Medikamenten ist die wichtigste und häufigste Form der fehlerhaften Adhärenz. Im Bereich der chronischen Hepatitis C sind die Konsequenzen einer schlechten Adhärenz in Studien mehrfach dokumentiert. Die Heilungsraten (SVR) sind deutlich schlechter, wenn weniger als 80 % der Dosis von Interferon oder Ribavirin eingenommen wurde, oder wenn die Therapiezeit weniger als 80 % der empfohlenen Zeit betrug (Abb. 5). Diese 80 %-Regeln wurden aus der HIV-Forschung übernommen. Auch hier ist das Therapieergebnis dann besonders schlecht, wenn 80 % von Dosis oder Therapiedauer unterschritten wurden. Bei der neuen Tripletherapie ist es insbesondere wichtig, die Gabe des Proteasehemmers nicht zu unterbrechen. Adhärenzprobleme führen zu erheblich schlechteren Heilungsraten, während die Reduktion der Dosis von Interferon oder Ribavirin nicht ganz so bedeutsam ist (Tab. 3).
Adhärenz-Kontrolle
Messung und Kontrolle der Adhärenz
- Wirkung und Nebenwirkung (HCVRNA, Blutbildveränderungen)
- Messung der Medikamentenspiegel im Blut
- MEMS (elektronisches Erfassen der Tablettenentnahme)
- Zählen der noch vorhandenen Tabletten („pill count“)
- Einlösen des Rezeptes in der Apotheke
- Selbsteinschätzung (z.B. Fragebogen oder Tagebuch)
- Einschätzung des Arztes/Apothekers
- Einschätzung durch Angehörige
- Einnahme unter Aufsicht (Substituierte, Tuberkulosetherapie)
Tabelle 4:
Die Frage, wie man Adhärenz messen kann, berührt auch die Frage, wie man sie kontrolliert (Tab. 4). Eine Möglichkeit ist die Messung der Blutkonzentration der Medikamente. Diese ist bei den antiviralen HCV-Medikamenten bisher in der Praxis aber nicht möglich. Meist wird deshalb nach der antiviralen Wirkung (Absinken der HCV-RNA) geschaut. Auch Nebenwirkungen können ein Anhaltspunkt für die Adhärenz sein.
In Studien wird die Adhärenz meist durch den „pill count“ geschätzt. Es werden die Tabletten gezählt, die der Patient noch nicht eingenommen hat. Die Ad-härenz wird nach der Formel (Summe der ausgegebenen Tabletten minus Summe der zurückgebrachten Tabletten / Summe der verschriebenen Tabletten) errechnet und in Prozent ausgedrückt. Die genaue Zeit der Einnahme kann mit dieser Methode nicht bestimmt werden. Die genaueste Kontrolle der Adhärenz kann man wahrscheinlich durch elektronisches Monitoring erreichen. Hier dokumentiert ein System im Medikamentendeckel elektronisch, wann die Medikamentenschachtel geöffnet wurde. Nachteilig sind hier die hohen Kosten.
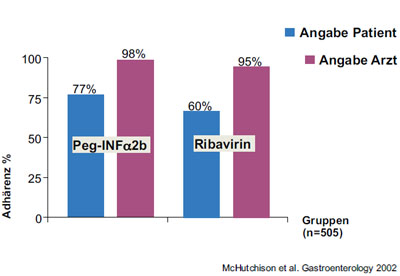
Abbildung 6: Adhärenz nach Eindruck des Arztes vs. Angaben der Patienten
Die Patientenbefragung ist eine weitere Methode zur Adhärenzeinschätzung. Es ist jedoch mehrfach nachgewiesen worden, dass die Patienten ihre Adhärenz überschätzen. Befragungen von HCV-Infizierten unter Therapie mit Interferon und Ribavirin haben gezeigt, dass die Therapieadhärenz zwischen 60 und 77 % eingeschätzt wird. Aus älteren Studien mit anderen Medikamenten muss man annehmen, dass die reale Adhärenz noch schlechter ist. Umso erstaunlicher war die Einschätzung der Behandler zur Adhärenz ihrer Patienten. Hier wurde die Adhärenz der Interferongabe mit 98 % eingeschätzt und die des Ribavirin mit 95 % (Abb. 6). Die meisten Ärzte unterliegen also einer groben Fehleinschätzung der Adhärenz der antiviralen Therapie. Damit ist es auch offensichtlich, dass die meisten Ärzte wohl die gesamte Adhärenzproblematik erheblich unterschätzen.
Bessere Adhärenz
Selbst wenn die Arzt-Patienten-Beziehung stimmig ist und das Arzt-Patienten-Gespräch hinreichend lang dauert, wird der Patient sich zuhause nur an einen Bruchteil der Informationen erinnern. Er sollte deshalb die wichtigsten Informationen schriftlich mitbekommen sowie einen Hinweis, wie und wo er sich bei Bedarf eingehender rückversichern oder zusätzlich informieren kann (z.B. per Internet oder Hotline).
In der Literatur ist zudem gezeigt worden, dass Tagebücher und Fragebögen gute Hilfsmittel sind, um die Adhärenz zu verbessern. Das Erinnern an die Tabletteneinnahme zu den empfohlenen Zeitpunkten kann man durch verschiedene Maßnahmen bewerkstelligen, z.B. durch einen einfachen Wecker, SMS-Nachrichten, Telefonerinnerungen etc. Hilfreich kann es sein, wenn man vereinbart, dass der Patient diese Erinnerungen „quittiert“.
Die beiden Hersteller der Proteasehemmer bieten Aufklärungs- und Informationsmaterialien für Patient und Arzt sowohl in Papier- als auch digitaler Form an. Patienten und Ärzte sollten dies wissen und nutzen. Patienten sollten zudem auf die Selbsthilfeorganisationen und ihre Angebote aufmerksam werden. Auch dies fördert die Qualität der Arzt-Patienten-Interaktion. Der gut informierte Patient hat per se eine bessere Interaktion mit dem Arzt als der schlecht informierte. Dies gilt auch für Patienten mit chronischer Virushepatitis.
Tabelle 1: Adhärenz als Problem bei symptomarmen chronischen Krankheiten





