LEITLINIE HEPATITIS C1
Neue Leitlinie zur Diagnostik und
Therapie der Hepatitis C
Wichtigste Neuerungen bei der chronischen Hepatitis C sind die Empfehlung zur frühzeitigen Therapie und die Individualisierung der Therapiedauer anhand der Viruslast vor Therapiebeginn und dem Ansprechen. Die dekompensierte Leberzirrhose ist keine Kontraindikation mehr. Die akute HCV-Infektion sollte innerhalb von 3-4 Monaten mit einer Interferon-Monotherapie behandelt werden.
An der Erstellung der neuen Leitlinie zur Hepatitis C waren 150 Experten und viele Fachgesellschaften beteiligt. Neben der DGVS (Deutsche Gesellschaft für Stoffwechsel- und Verdauungsstörungen), der DGV (Deutschen Gesellschaft für Virologie), der DGP (Deutschen Gesellschaft für Pathologie) und der DPGE (Deutsche Gesellschaft für Pädiatrische Gastroenterologie) haben sich erstmals auch die österreichische und schweizerische Gesellschaft für Gastroenterologie und Hepatologie daran beteiligt. In sieben Arbeitsgruppen wurden unter der Leitung verschiedener Experten (Namen in Klammern) die folgenden Bereiche bearbeitet:
Definition und Diagnosestellung der Hepatititis C Virus-Infektion (S. Ross, P. Schirmacher) Akute Hepatitis C und Prophylaxe (H. Wedemeyer)
Indikationsstellung zur Therapie der chronischen Infektion (T. Berg)
Therapie der chronischen Hepatitis C (C. Sarrazin)
Hepatitis C bei Transplantation (U. Neumann, H. Schmidt)
Koinfektionen bei Hepatitis C (U. Spengler)
Hepatitis C bei Kindern (S. Wirth)
SCREENING
Alle Personen mit einem erhöhten Risiko für eine HCV-Infektion sollten getestet werden. Das sind:
- Personen mit Hepatitis oder chronischer Lebererkrankung
- Empfänger von Blutprodukten (vor 1992)
- im Rahmen von Transplantation und Dialyse
- bei Drogenkonsum und in Justizvollzugsanstalten
- HIV- und/oder HBV-Infizierte
- Haushaltsangehörige/Sexualpartner HCV-Infizierter
- Kinder HCV-positiver Mütter
- Personen mit Migrationshintergrund aus Regionen mit erhöhter anti-HCV-Prävalenz
- medizinisches Personal
Neu in der Liste sind hier Personen mit Migrationshintergrund aus Regionen mit erhöhter Prävalenz, d.h. insbesondere Menschen aus dem Mittelmeerraum und Osteuropa (Abb. 1).
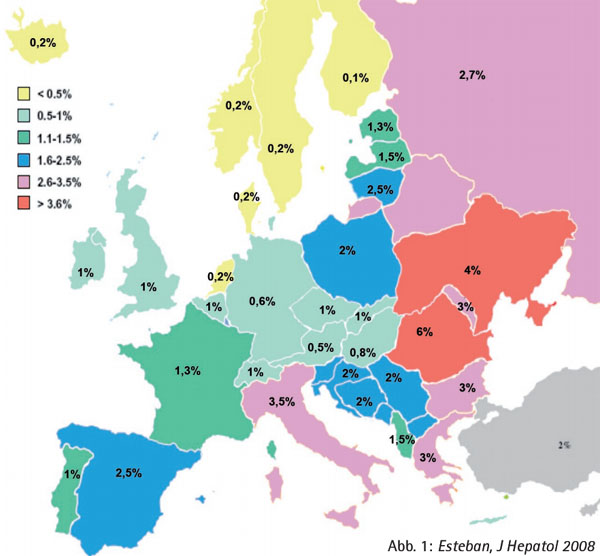
STUFENDIAGNOSTIK
Erster Schritt in der Diagnostik ist die Bestimmung der HCV-Antikörper. Lediglich bei Verdacht auf eine akute Infektion, bei immunsupprimierten Patienten sowie bei Neugeborenen von HCV-positiven Müttern ist der direkte Nachweis von HCV mittels PCR empfehlenswert. Bei Patienten mit positiven HCV-Ak ist eine qualitative HCV-PCR angezeigt. Die Bestimmung der Viruslast und des Genotyps ist nur relevant, wenn eine Therapie geplant wird (Abb. 2). Zur Diagnostik (und zur weiteren Überwachung bei chronischer Hepatitis C) gehören ferner das "klinisch-biochemische Staging" sowie der Ausschluss einer Leberzirrhose und eines hepatozellulären Karzinoms. Eine Koinfektion mit HBV/HDV oder HIV sowie HAV (Impfung!) sollten ebenfalls einmalig ausgeschlossen werden.
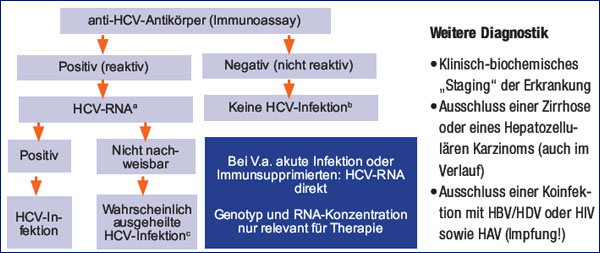
Abb. 2: Diagnostik
Die Leberbiopsie gilt nur dann als indiziert, wenn sich daraus therapeutische Konsequenzen ergeben. Soll nur der Fibrosegrad der Leber bestimmt werden, ist eine nicht-invasive Methose, z.B. die Elastographie, ausreichend.
PRÄVENTION
Beim Umgang mit HCV-Infizierten ist lediglich das gemeinsame Benutzen von Gegenständen, die mit Blut kontaminiert sein könnten (z.B. Rasierer, Nagelscheren usw.), zu vermeiden. Kondomgebrauch ist in einer stabilen Partnerschaft nicht notwendig. Es gibt keine Indikation zum Kaiserschnitt und keine generelle Einschränkung beim Stillen. Kinder können Gemeinschaftseinrichtungen besuchen.
Zur Prävention bei Drogengebrauchern wird Aufklärung und die Verfügbarkeit von sterilen Spritzen angemahnt, insbesondere in Haftanstalten. Prophylaktische Maßnahmen sind auch bei nicht-intravenösem Drogenkonsum (z.B. Verletzung der Nasenschleimhaut) sinnvoll.
Bei medizinischem Personal sollte vor und am Ende des Beschäftigungsverhältnisses ein HCV-Test durchgeführt werden. Angestellte mit HCV-RNA im Blut sind nur bei verletzungsträchtigen Tätigkeiten je nach Entscheidung eines Expertengremiums eingeschränkt. Bei Nadelstichverletzungen sollte bei der verletzten Person sofort, nach 2-4 Wochen und (falls negativ) nach 6-8 Wochen eine entsprechende Diagnostik inklusive HCV-RNA durchgeführt werden. Eine Postexpositionsprophylaxe ist nicht möglich.
AKUTE HEPATITIS C
Die akute Hepatitis C (definiert als nekroinflammatorische Leberentzündung mit Virusnachweis weniger als 6 Monate) zeigt niedrige Spontanheilungsraten, spricht aber deutlich besser auf eine antivirale Therapie an als die chronische Infektion. Es wird daher empfohlen bei akuter Hepatitis C, die Therapie innerhalb der ersten 3-4 Monate einzuleiten. Die Behandlung besteht hier lediglich aus einer Interferon-basierten Monotherapie über 24 Wochen. Aufgrund der Seltenheit des Ereignisses empfiehlt es sich, diese Patienten in Studien einzuschließen.
THERAPIEINDIKATION
Die Indikation zur Behandlung der chronischen Hepatitis C wurde erweitert. Angesichts der geringeren Therapiechancen bei fortgeschrittener Lebererkrankung und des Nutzens der Viruselimination sind erhöhte Transaminasen und/oder der Nachweis einer Fibrose keine Vorraussetzung mehr für die Therapieindikation. Im Gegenteil, die Leitlinien betonen, dass die frühe Behandlung die Chance auf anhaltendes virologisches Ansprechen erhöht. Eine Re-Therapie bei vorherigem Relapse wird befürwortet, eine Re-Therapie bei Non-Respondern dagegen zurückhaltender beurteilt. Hier sollte man die Entscheidung von den Umständen und dem Verlauf der früheren Therapie abhängig machen.
KONTRAINDIKATIONEN
Eine Leberzirrhose stellt nach Meinung der Experten heute eine dringliche Indikation zur Therapie dar. Die dekompensierte Zirrhose ist keine Kontraindikation mehr, die Behandlung sollte jedoch nur von einem erfahrenen Experten in Zusammenarbeit mit dem Transplantationszentrum durchgeführt werden.
Als Kontraindikationen zur Therapie gelten nach wie vor schwere Begleiterkrankungen, Schwangerschaft/Stillen, Alter <3 Jahren sowie aktueller Alkoholabusus und unkontrollierter Drogenabusus.
RIBAVIRIN
Bei Genotyp 1/4 wird eine Ribavirin-Dosis von 15 mg/kg und bei Genotyp 2/3 eine Ribavirin-Dosis von 12 mg/kg Körpergewicht empfohlen.
THERAPIEDAUER
Zur Therapie werden unverändert pegyliertes Interferon und gewichtsadaptiertes Ribavirin (15 mg/kg) empfohlen. Die neuen Substanzklassen (z.B. Proteasehemmer) sind in den aktuellen Leitlinien noch nicht berücksichtigt, da man mit ihrer Zulassung frühestens 2010 rechnet.
Bei der Therapiedauer werden neben dem Genotyp neuerdings die Ausgangsviruslast und die Viruskinetik berücksichtigt. Voraussetzung für dieses Therapiekonzept ist die ultrasensitive HCV-PCR mit einer Nachweisgrenze von mindestens <15 IU/ml. Je später der Patient HCV-RNA negativ wird, umso länger muss behandelt werden. Man unterscheidet Rapid-Responder (HCV-RNA negativ zu Woche 4), Standard-Responder (HCV-RNA negativ zu Woche 12) und Slow-Responder (HCV-RNA negativ zu Woche 24).
Genotyp 1
Bei Patienten mit raschem Ansprechen, d.h. HCV-RNA negativ zu Woche 4 und optimalen Ausgangsbedingungen niedrige Ausgangsviruslast, keine Zirrhose, keine Insulinresistenz usw. kann die Therapie verkürzt werden und zwar auf 24 Wochen. Als optimale Ausgangsbedingungen gelten eine niedrige Viruslast und zwar für peg-Interferon alpha 2b <600.000 IU/ml und peg-Interferon alpha 2a <800.000 IU/ml. Ferner sollte keine negativen Prädiktoren wie Leberfibrose oder -zirrhose, metabolisches Syndrom, Insulinresistenz, Steatose usw. vorliegen. Zu Patienten mit normalen Transaminase liegen keine Daten vor. Standard-Responder werden wie bisher 48 Wochen lang behandelt. Bei langsamem Ansprechen wird die Therapiedauer auf insgesamt 72 Wochen verlängert (Abb. 3).
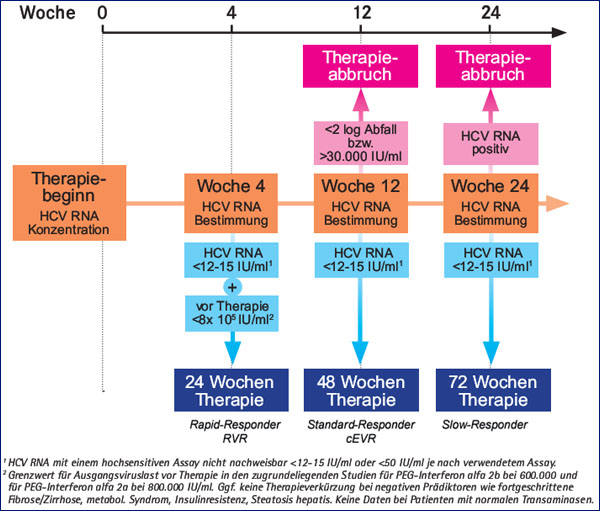
Abb. 3: Therapie Genotyp 1
Genotyp 2/3
Bei Genotyp 2/3 hat die Viruskinetik ebenfalls einen entscheidenden Einfluss auf die Therapiedauer. Rasche Responder (HCV-RNA negativ zu Woche 4) mit einer geringen Viruslast bei Therapiebeginn (für beide pegylierte Interferone <800.000 IU/ml) werden 16 Wochen, mit einer höheren Ausgangsviruslast 24 Wochen behandelt. Bei Patienten, die erst zu Woche 12 HCV-RNA negativ sind, beträgt die Therapiedauer 48 Wochen (Abb. 4).
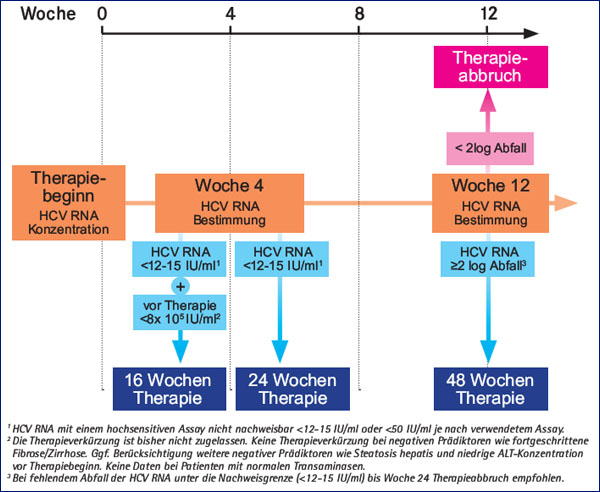
Abb. 4: Therapie Genotyp 2/3
Stopp-Regeln
Ein Therapieabbruch bei Genotyp 1 ist indiziert, wenn der Patienten nach 12 Wochen nicht mindestens einen Abfall der HCV-RNA von > 2 log oder <30.000 IU/ml aufweist bzw. zu Woche 24 HCV-RNA negativ ist. Bei Geotyp 2/3 sollte abgebrochen werden, wenn die HCV-RNA weniger als 2 log abfällt. Ein Abbruch ist indiziert, wenn zu Woche 12 noch Virus nachweisbar ist.
NEBENWIRKUNGSMANAGEMENT
Grippe-ähnliche Symptome werden wie bislang mit Paracetamol, Depressionen vorzugsweise mit selektiven Serotonin-Wiederaufnahmehemmer behandelt. Wachstumsfaktoren können im Einzelfall sinnvoll sein, d.h. zur Therapie der Anämie Erythropoeitin oder Analoga, zur Behandlung der Thrombopenie ggf. Eltrombopag (noch nicht zugelassen!).
LEBERTRANSPLANTATION
Eine HCV-Therapie ist auch bei Leberzirrhose in jedem Fall indiziert, z.B. auf der Warteliste und selbst bei dekompensierter Zirrhose (erfahrene Zentren!). Eine antivirale Therapie bei rekurrenter Hepatitis C nach Lebertransplantation ist möglich. Die Art der Immunsuppression nach Transplantation ist unabhängig von der HCV-Infektion, eine Intensivierung wird nicht empfohlen.
1 Der Beitrag basiert auf einem öffentlichen Vortrag auf der Tagung der DGVS. Die Leitlinien sind verabschiedet; der volle Wortlaut der Empfehlungen wird Anfang 2009 erscheinen in der Zeitschrift für Gastroenterologie





