REINHART ZACHOVAL, MÜNCHEN
Lebererkrankungen in der Schwangerschaft
Bei der Darstellung von Lebererkrankungen in der Schwangerschaft muss zwischen schwangerschaftsspezifischen Leberproblemen und nicht schwangerschaftsspezifischen hepatologischen Erkrankungen unterschieden werden. Von besonderer Bedeutung für den Hepatologen sind die bereits vorbestehenden Lebererkrankungen, z.B. eine chronische Hepatitis. Eine enge interdisziplinäre Zusammenarbeit mit dem Gynäkologen ist in jedem Fall empfehlenswert.
HYPEREMESIS GRAVIDARUM (HE)
| Spezifisch | |
| Hyperemesis gravidarum | |
| Schwangerschaftscholestase | |
| Leberbeteiligung bei (Prä) Eklampsie, HELLP-Syndrom | |
| Schwangerschaftsfettleber | |
| Schwangerschaft als auslösende Ursache | |
| Cholelithiasis | |
| Budd-Chiari Syndrom | |
| Interkurrierende Lebererkrankungen | |
| Virushepatitiden | |
| Probleme durch vorbestehende Lebererkrankungen | |
| Virale, autoimmune, stoffwechselbedingte Lebererkrankungen | |
| Leberzirrhose | |
| Schwangerschaft nach Lebertransplantation | |
Tab. 1: Hepatologische Erkrankungen in der Schwangerschaft
Die Hyperemesis gravidarum ist eine Erkrankung des ersten Trimesters (Tab. 1) bei der als klinisches Leitsymptom ein heftiges, morgendliches Erbrechen im Vordergrund steht; bei 50% der Patientinnen können Alanin-Aminotransferase (ALT) Erhöhungen (meist unter 250 U/L, selten bis 1.000 U/L) und ein Ikterus (bis 7 mg/dl) auftreten. Als Folge der Exsikkose kann es zu Elektrolytentgleisungen, hypochlorämischer Alkalose und prärenalem Nierenversagen kommen.
In Ausnahmefällen kommt es zu Fieber, Ikterus, Benommenheit und deliranten Symptomen. Rehydrierung und Ausgleich des Elektrolythaushaltes - wenn nötig durch Infusionstherapie - bessert die Symptome in aller Regel rasch. Eine Gefahr für Mutter und Kind besteht bei konsequentem Vorgehen heute praktisch nicht mehr.
INTRAHEPATISCHE SCHWANGERSCHAFTSCHOLESTASE (ICP)
Bei der ICP handelt es sich um eine in Mitteleuropa bei 0,1-1% der Schwangeren im späten 2. oder im 3. Trimenon akut auftretende Cholestase unbekannter Ursache (Abb. 1).
Pathogenetisch werden Polymorphismen von Galletransport- und Enzymsystemen, die für den Metabolismus von Gallensäuren und Sexualhormonen wichtig sind, verantwortlich gemacht; auch Umweltfaktoren (z.B. Selenmangel) oder Begleiterkrankungen (chronische Hepatitis C) scheinen das Auftreten einer ICP zu begünstigen. Das klinische Leitsymptom ist ein progredienter Juckreiz und zunehmender Ikterus.
Laborchemisch findet sich neben einer Transaminasenerhöhung (250-500 U/L) meistens nur eine geringe Erhöhung der Cholestaseparameter gGT und alkalische Phosphatase. Typischerweise sind die Serumgallensäuren deutlich erhöht, was auch von prognostischer Bedeutung bezüglich fetaler Komplikationen ist.
Die ICP ist nach Entbindung rasch reversibel. Das Rezidivrisiko für eine erneute Schwangerschaftscholestase bei einer weiteren Schwangerschaft beträgt 45-70%. Für den Fötus besteht das Risiko einer Frühgeburtlichkeit (20%) und des intrauterinen Fruchttodes (1-2%). Die orale Gabe von Ursodesoxycholsäure (UDCA) lindert den Juckreiz, bessert die Transaminasen und vermindert die Frühgeburtlichkeit. Eine therapeutische Alternative stellt die Gabe von Dexamethason dar, was gleichzeitig die Lungenreifung fördert. Bei der Verabreichung von Cholestyramin (zeitlich versetzt zu UDCA) ist eine ausreichende Zufuhr von Vitamin K zur Verhinderung perinataler Blutungen sicherzustellen.
(PRÄ) EKLAMPSIE UND HELLP-SYNDROM
Die Präeklampsie ist durch das Auftreten von Hypertonie und Proteinurie in der zweiten Schwangerschaftshälfte definiert. Eine Leberbeteiligung (Transaminasenerhöhung) besteht bei 10-20% der Schwangeren. Bei zusätzlichem Auftreten von Krampfanfällen spricht man von Eklampsie, wobei in 70-90% der Fälle eine Leberbeteiligung beobachtet wird. Pathogenetisch spielt eine Endothelaktivierung mit Vasokonstriktion und Aktivierung der Gerinnungskaskade eine wichtige Rolle. Das Ausmaß der Leberschädigung reicht von histologischen Minimalveränderungen bis hin zum Leberinfarkt, Leberhämatom oder der Leberruptur (Abb. 2).
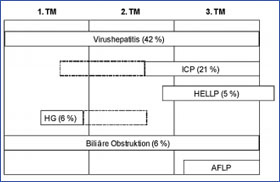
Abb. 1: Ursachen eines Schwangerschaftsikterus
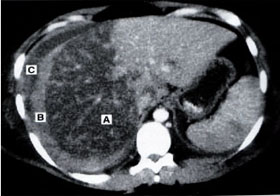
Abb. 2: CT bei einer Patientin mit Präeklampsie. A: Leberinfarkt; B: Subkapsuläres Hämatom;
C: extrahepatische Blutung
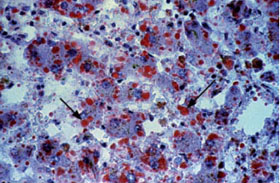
Abb. 3: Akute Schwangerschaftsfettleber: Vakuolisierte Hepatozyten mit mikrovesikulärem Fett (Pfeil)
Als HELLP-Syndrom wird die Kombination von Hämolyse, erhöhten Transaminasen und Thrombopenie bezeichnet; dieses Krankheitsbild wird bei etwa 10% der Patientinnen mit (Prä)Eklampsie beobachtet, meist antepartal, in einem Drittel der Fälle auch postpartal. Besonders gefürchtet sind schwere Komplikationen wie Leberhämatome und Leberruptur, bei der Eklampsie kommt es zusätzlich zu generalisierten tonisch-klonischen Krämpfen, die kurz vor, während und auch nach der Geburt auftreten können (Abb. 1).
Symptome des HELLP-Syndroms sind unspezifisch (epigastrische Beschwerden, Übelkeit, Erbrechen), oft verbunden mit typischen Befunden einer EPH-Gestose. Laborchemisch findet sich neben einer erhöhten LDH, erhöhten Transaminasen meist eine Proteinurie sowie Hämolysezeichen mit Thrombopenie und Gerinnungsaktivierung. Insgesamt liegt die Rate schwerer Komplikationen beim HELLP- Syndrom bei etwa 40%; neben dem eher seltenen Leberhämatom oder einer Leberruptur werden ein Lungenödem, eine vorzeitige Plazentalösung, eine disseminierte, intravasale Gerinnung, das Vollbild der Eklampsie oder die Entwicklung einer Niereninsuffizienz beobachtet.
Prognostisch besteht bei der Eklampsie eine mütterliche Mortalität von 1,5-2%, die kindliche Mortalität liegt bei 7-12%. Beim HELLP-Syndrom beträgt die mütterliche Sterberate 1%, die der Kinder 10-35%, bedingt vor allem durch die Frühgeburtlichkeit und chronische Plazenta-insuffizienz.
Im Vordergrund der Behandlung von Eklampsie und HELLP-Syndrom steht neben der intensiv-medizinischen Überwachung und der Gabe von Glukocorticoiden vor allem die baldmöglichste Entbindung in Abhängigkeit von mütterlichem und fetalem Gesundheitszustand. Ein Rezidiv bei folgenden Schwangerschaften ist eher selten.
SCHWANGERSCHAFTSFETTLEBER (AFLP)
Die akute Schwangerschaftsfettleber ist ein seltenes Krankheitsbild (1:7.000-1:16.000 Schwangerschaften), gekennzeichnet durch ein mikrovesikuläres Verfettungssyndrom mit schwerster Leberfunktionsstörung im 3. Trimenon.
Pathogenetischer Hintergrund ist ein Defekt der mitochondrialen Betaoxidation von Fettsäuren sowie die hormonelle Erhöhung der freien Fettsäuren in der Schwangerschaft. In 10-20% der Fälle liegen fetale Enzymdefekte der "Long chain 3-hydroxyl-acylCoA-Dehydrogenase (LCHAD)" vor, mit der Konsequenz der "Überschwemmung" der Mutter mit Fettsäuren(metaboliten). Klinisch kommt es zu einer akuten Verschlechterung des Allgemeinbefindens bis hin zum kompletten Bild eines akuten Leberversagens innerhalb von Stunden bis Tagen.
Laborchemisch steht eine Transaminasenerhöhung (250-500 U/L), Anstieg des Bilirubin (5-15 mg/dl), Niereninsuffizienz, Leukozytose, Thrombopenie und zunehmende Gerinnungsstörungen im Vordergrund. Die Leberhistologie - falls verfügbar - zeigt eine typische mikrovesikuläre Verfettung (Abb. 3).
Die Prognose ist ernst, die mütterliche und fetale Mortalität beträgt 5% bzw. 8%. Die Schwangerschaft muss sofort beendet werden, das Krankheitsbild ist postpartal reversibel. Das Rezidivrisiko bei neuerlicher Schwangerschaft ist gering.
SCHWANGERSCHAFT ALS AUSLÖSENDE URSACHE
GALLENSTEINE
Der Gebrauch oraler Kontrazeptiva oder eine Schwangerschaft prädisponiert zur Gallensteinbildung aufgrund veränderter Gallezusammensetzung, verminderter Gallenblasenmotilität und Änderungen der enterohepatischen Zirkulation der Gallensäuren.
Zum Zeitpunkt der Entbindung haben ca. 10% der Schwangeren sonographisch nachweisbare Gallensteine. Biliäre Koliken werden bei etwa 1/3 dieser Patientinnen beobachtet.
Die akute Cholecystitis ist nach der Appendicitis die zweithäufigste Ursache für nicht-gynäkologische operative Eingriffe während der Schwangerschaft. Darüber hinaus sind Gallengangssteine eine relativ häufige Ursache für das Auftreten eines Ikterus bei Schwangeren.
Das therapeutische Vorgehen nach Diagnosestellung ist primär konservativ, nach Möglichkeit sollten operative Maßnahmen bis nach der Entbindung zurückgestellt werden. Eine laparoskopische Cholecystektomie ebenso wie eine endoskopische Steinextraktion bei Gallengangobstruktion wurden bei Schwangeren ohne wesentliche Komplikationen durchgeführt.
BUDD CHIARI-SYNDROM
Das Auftreten eines Budd Chiari-Syndroms wurde in Zusammenhang mit der Einnahme oraler Kontrazeptiva beschrieben. Eine Assoziation dieses Krankheitsbildes mit einer Schwangerschaft ist eher selten. Die klinischen Symptome des Lebervenenverschlusses treten häufig postpartum oder nach einem Abort auf. Die Behandlung und das klinische Vorgehen unterscheidet sich nicht von dem Procedere bei Nichtschwangeren.
INTERKURRIERENDE LEBERERKRANKUNGEN
AKUTE VIRUSHEPATITIDEN
Die akute Virushepatitis ist für etwa 40% aller Ikterusfälle während der Schwangerschaft verantwortlich. Die Klinik und der Verlauf der Laborwerte der akuten Virushepatitis Schwangerer unterscheiden sich nicht von Nichtschwangeren. Die mütterliche Mortalität Schwangerer durch fulminantes Leberversagen bei akuter Virushepatitis ist in Industriestaaten gering, jedoch findet sich eine gering erhöhte Rate an Tot- und Frühgeburten. Dem gegenüber manifestiert sich die akute Hepatitis E bei schwangeren Frauen in Endemiegebieten wie z.B. Indien und mittleren Osten als schwere Erkrankung mit einem fulminanten Verlauf in 25-70% der Fälle. Die mütterliche Mortalität ist dann ebenso wie die der Kinder fast 100% in vielen Studien.
Bei akuter Hepatitis A oder B der Mutter in der Schwangerschaft ist die passiv/aktive Immunisierung des Neugeborenen mit normalem Immunglobulin / Hepatitis A-Vakzine bzw. Hepatitis B-Immunglobulin / Hepatitis B-Vakzine zu empfehlen.
Obwohl eine akute Hepatitis durch Herpes simplex Viren Typ I oder II bei gesunden Normalpersonen selten ist, werden 50% der Fälle bei Schwangeren beobachtet, die Mortalität beträgt 40%. Die Klinik ist unspezifisch - Fieber, Zeichen eines viralen Infektes, Oberbauchbeschwerden - laborchemisch finden sich hohe Transaminasen und eine verlängerte Prothrombinzeit. Da mit der Gabe von Aciclovir eine effektive Therapie zur Verfügung steht, ist eine konsequente Abklärung und Diagnostik einschließlich Leberbiopsie anzustreben. Eine vertikale Transmission ist möglich.
PROBLEME DURCH VORBESTEHENDE LEBERERKRANKUNGEN
AUTOIMMUNE HEPATITIS
Patientinnen mit gut kontrollierter autoimmuner Hepatitis unter immunsupressiver Therapie tolerieren eine Schwangerschaft im Allgemeinen ohne Probleme. Die Behandlung sollte unbedingt fortgeführt und auf keinen Fall unterbrochen werden. Die autoimmune Hepatitis ist mit einer erhöhten fetalen Morbidität und Mortalität assoziiert. Nach Entbindung sollten die Patientinnen engmaschig überwacht werden, da "Flares" der autoimmunen Hepatitis post partum auftreten können.
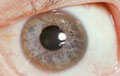
Kayser-Fleischer-Ring bei Morbus Wilson
Quelle: wikipedia.org
MORBUS WILSON
Amenorrhoe, Infertilität und spontane Aborte sind bei symptomatischen, unbehandelten Patientinnen nicht selten. Die lebenslange Therapie mit Chelatbildnern oder Zink ist Standard. Eine Unterbrechung der Therapie während der Schwangerschaft kann zu symptomatischen Exazerbationen der Erkrankung führen, weshalb eine konsequente Fortführung der Chelattherapie unbedingt zu empfehlen ist, ggf. ergänzt durch die Gabe von Pyridoxin.
HEPATITIS B
Die chronische Hepatitis B Virusinfektion per se hat keinen Einfluss auf Fertilität, Konzeption oder Schwangerschaftsverlauf, falls keine Leberdysfunktion aufgrund einer fortgeschrittenen Leberschädigung vorliegt. Das Risiko der vertikalen Transmission korreliert mit der Höhe des HBV-DNS Spiegels und beträgt bei HBeAg /HBV-DNS positiven Patientinnen ohne Prophylaxe 85%.
| FDA-Kategorien | |
|---|---|
| A | In adäquaten und kontrollierten Studien an schwangeren Frauen kein Risiko für den Feten im ersten Trimenon (und kein Hinweis auf eine Schädigung im späteren Schwangerschaftsverlauf) |
| B | Im Tierversuch kein Risiko für den Feten, aber es liegen keine adäquaten, kontrollierten humane Studien vor |
| C | Keine Daten zur Sicherheit in der Schwangerschaft beim Menschen. Tierstudien zeigen entweder ein Risiko oder liegen nicht vor. Medikament sollte nur eingesetzt werden, wenn potentieller Nutzen mögliches Risiko überwiegt |
| D | Hinweise auf eine Schädigung menschlicher Feten durch Meldungen aus Studien oder klinischem Alltag. Risiko könnte angesichts des potentiellen Nutzens möglicherweise akzeptabel sein |
| X | Erhöhtes fetales Risiko in Tierstudien oder Nebenwirkungs-Meldungen. Risiko überwiegt möglichen Nutzen deutlich |
Tab. 2: Risiko-Kategorien der American Food and Drug Administration (FDA) für Medikamente in der Schwangerschaft
Nach Identifikation HBsAg-positiver Mütter durch allgemeines Screening im 3. Trimenon werden Kinder HBsAg-positiver Mütter unmittelbar nach Geburt passiv/aktiv immunisiert und damit ein chronischer Trägerstatus zu 80-90% effektiv verhindert. Für Frauen mit sehr hohen HBV-DNS Spiegeln (>109 Geq/ml) sollte eine antivirale Therapie im letzten Monat der Schwangerschaft erwogen werden. Kontrollierte Studien an Schwangeren liegen für kein Medikament vor. Eine FDA-Kategorie B, d.h. keine fetale Schädigung im Tierversuch, haben Telbivudin und Tenofovir. Lamivudin, Adefovir und Entecavir haben eine FDA-Kategorie C. Zu Lamivudin und Tenofovir, das bei HIV-infizierten Schwangeren bei mütterlicher Indikation bereits im 1. Trimenon eingesetzt wird, liegen viele Berichte und Registerdaten vor. Es wurden keine wesentlichen teratogenen Effekte beobachtet. Bei der Indikation sollte dennoch Nutzen und Risiko in jedem individuellen Fall sorgfältig gegeneinander abgewogen werden (Tab. 2).
Hohe HBV-Viruslast begünstigt Transmission
In einer indischen Studie wurden die Risikofaktoren für die Mutter-Kind-Transmission bei chronischer Hepatitis B untersucht. Von 11.224 Schwangeren waren 133 (1,2%) HBsAg-positiv. 23% dieser Frauen waren auch HBeAg-positiv und 64% hatten eine nachweisbare HBV-DNA. 127 Kinder wurden geboren, 84 davon in einem Krankenhaus, das an der Studie teilnahm. Bei 66% der Kinder wurde HBV im Nabelschnurblut und bei 41% weitere HBV-Marker nachgewiesen.
HBeAg-positiv und HBV-DNA-positiv: 79%
HBeAg-negativ und HBV-DNA-positiv: 75%
HBeAg-positiv und HBV-DNA-negativ: 66%
HBeAg-negativ und HBV-DNA-negativ: 46%
Im Hinblick auf die Risikofaktoren weder HBeAg-Status noch HBe-AK noch der Entbindungsmodus mit der Transmission assoziiert. Lediglich eine nachweisbare HBV-DNA bei der Mutter begünstigte die Transmission signifikant (p=0,025). Insbesondere eine mütterliche Viruslast von >1,5 x 105 Kopien/ml war ein starker Prädiktor für die Übertragung. Das Fazit der Autoren: Zwei Drittel der Kinder von Müttern mit chronischer Hepatitis B sind HBV exponiert. Bei 41% der Kinder liegt eine intrauterine Exposition vor.
Postnatale Exazerbation der Hepatitis B
Flares einer chronischen Hepatitis B scheinen nach einer Entbindung nicht selten zu sein. Holländische Wissenschaftler dokumentierten zwischen 1998 und 2006 38 Schwangerschaften bei 31 HBsAg-positiven Frauen. 63% der Patientinnen waren HBeAg-positiv. Nahezu die Hälfte der Frauen (45%) entwickelte innerhalb von sechs Monaten nach der Geburt einen mindestens dreifachen Anstieg der GPT. 13 Schwangere (34%) hatten im letzten Trimester Lamivudin eingenommen, um die HBV-DNA und damit das Transmissionsrisiko zu vermindern. Von diesen Frauen kam es bei 62% ebenfalls zu einer erhöhten Krankheitsaktivität. Möglicherweise geht dies auf eine postpartale Reaktivierung des Immunsystems zurück, spekulierten die Autoren und empfahlen eine engmaschige Kontrolle der Transaminasen in dieser Phase.
HEPATITIS C
Bei Patientinnen mit chronischer Hepatitis C bessern sich nicht selten die Serumleberwerte während der Schwangerschaft, oft verbunden mit einem Anstieg des HCV-RNS Spiegels. Diese Änderungen sind möglicherweise durch schwangerschafts-bedingte Änderungen des Immunsystems bedingt. Die Inzidenz der intrahepatischen Schwangerschaftscholestase scheint bei HCV-infizierten Schwangeren erhöht zu sein.
Das vertikale Transmissionsrisiko bei chronischer Hepatitis C beträgt je nach Studie ca. 3-8% und ist unabhängig von der Art der Einbindung. Stillen erhöht das HCV-Transmissionsrisiko offensichtlich nicht. Ein höheres Übertragungsrisiko von ca. 30% besteht bei HIV Koinfektion.
Bei HCV/HIV Koinfektion ist vom Stillen abzuraten. Nach Empfehlungen der Fachgesellschaften sollte eine elektive Sectio nach Aufklärung der Mutter zur Verminderung des Transmissionsrisikos durchgeführt werden.
SCHWANGERSCHAFT UNTER HCV-THERAPIE
Ribavirin ist teratogen und genotoxisch. Eine Empfängnisverhütung während und bis sieben Monate nach der Behandlung ist dringend indiziert. Dennoch wurden Schwangerschaften unter Ribavirin beobachtet. Bei 300 prospektiv verfolgten Schwangerschaften, bei denen der Vater mit Ribavirin behandelt wurde, zeigte sich weder eine im Vergleich zur Bevölkerung erhöhte Missbildungsrate noch ein spezifisches Missbildungsmuster (EMEA-Zulassung). Deutlich weniger Beobachtungen liegen zu Schwangerschaften vor, wenn die Mutter behandelt wurde. Hier ist aufgrund der starken Teratogenität von Ribavirin zum Abbruch zu raten.
LEBERZIRRHOSE
Eine Schwangerschaft bei Patientinnen mit Leberzirrhose ist eher selten. Die Serumleberwerte verschlechtern sich bei 30-40% zirrhotischer Schwangerer, normalisieren sich aber post partum bei der Mehrzahl der Patientinnen. Die mütterliche Morbidität und Mortalität ist erhöht, hauptsächlich bedingt durch gastrointestinale Blutung aus Varizen mit anschließendem Leberversagen. Es gibt keine Evidenz, dass eine Sectio das Risiko einer Varizenblutung vermindert. Die Rate spontaner Aborte, Frühgeburten und perinataler Todesfälle ist bei Patientinnen mit Zirrhose erhöht.
SCHWANGERSCHAFT NACH LEBERTRANSPLANTATION
Eine Schwangerschaft nach Lebertransplantation ist möglich, sollte jedoch erst bei stabiler Transplantatfunktion geplant werden. Die immunsuppressiven Medikamente müssen während der Schwangerschaft fortgeführt werden, die Spiegel der Medikamente bedürfen einer engmaschigen Kontrolle, da Änderungen des Arzneimittelmetabolismus vorkommen können.
Die Schwangerschaft nach Lebertransplantation ist eine Risikoschwangerschaft mit erhöhter Rate von Spontanaborten, Totgeburt, Frühgeburt, vermindertem Geburtsgewicht und neonataler Komplikationen. Die Komplikationsrate ist insbesondere bei eingeschränkter Nierenfunktion der Mutter erhöht.





