Alexander L. Gerbes, München
Hepatorenales Syndrom
Definition und Pathogenese

Abbildung 1: Funktionelles Nierenversagen, Aszites und HRS bei Leberzirrhose
Das hepatorenale Syndrom (HRS) stellt
eine häufige Komplikation bei Patienten mit Leberzirrhose und Aszites dar und
ist mit einer schlechten Prognose verbunden 1.
Es ist charakterisiert durch eine deutliche Einschränkung des renalen
Blutflusses und der glomerulären Filtrationsrate, erhöhte Serumharnstoff- und
Kreatininkonzentration sowie Oligurie bei Patienten mit fortgeschrittener Lebererkrankung und therapierefraktärem
Aszites. Differentialdiagnostisch kommt vor allem ein prärenales Nierenversagen
und eine akute tubuläre Nekrose (ATN) in Frage (Tabelle 1).
Nach diesen Kriterien wird das HRS in 2 Formen eingeteilt, die sich in ihrem klinischen Verlauf erheblich unterscheiden: Während der Typ 1 rasch progredient ist und ohne spezifische Therapie eine mediane Überlebenszeit von unter 1 Monat aufweist, stellt der Typ 2 die chronische und weniger schwere Verlaufsform dar.
Man nimmt an, daß in der Pathogenese des HRS die periphere arterielle Vasodilatation eine wichtige Rolle spielt 4: Durch Reduktion des zentralen Blutvolumens werden volumen- und natriumretinierende Hormonsysteme wie das Renin-Aldosteron-System und das sympathische Nervensystem μ aktiviert. Diese Mediatoren wiederum vermitteln die renale Vasokonstriktion und ausgeprägte Natriumretention bei fortgeschrittener Leberzirrhose (Abb.1).
Tabelle 1: Bisherige Definition und diagnostische Kriterien (2) sind 2007 modifiziert worden (3). Tabelle 2 zeigt den Algorithmus der aktuellen Definition |
Tabelle 2: Neue Definition und diagnostische Kriterien des HRS. |
|||||||||||||
Prophylaxe
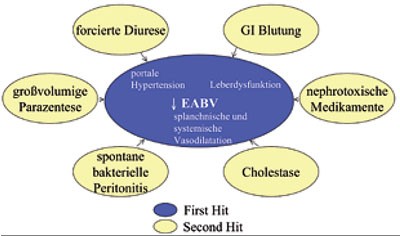
Abbildung 2: Die „2 Hit“-Hypothese zur Genese des Nierenversagens bei Zirrhose (nach 5): Nicht jeder Patient mit schwerer Leberdysfunktion und den konsekutiven zirkulatorischen Veränderungen, die zu einer Abnahme des effektiven arteriellen Blutvolumens (EABV) führen, entwickelt ein HRS. Zusätzliche Faktoren werden daher postuliert, die als „second hit“ zur Verschlechterung der Nierenfunktion führen.
Zahlreiche Auslöser werden diskutiert, die gemäß der „Two Hit“-Theorie (Abb. 2) 5 bei prädisponierten Patienten ein Nierenversagen induzieren. Hierzu zählen u.a. die spontane bakterielle Peritonitis, großvolumige Parazentesen (ohne adäquate Albuminsubstitution), nephrotoxische Medikamente, gastrointestinale Blutungen und ausgeprägte Cholestase.
Als gesichert wird mittlerweile akzeptiert, dass die Gabe von 6-8 g Humanalbumin pro Liter Aszites nach Parazentese von mehr als 5 Litern eine Verschlechterung der Nierenfunktion verhindert 1.
Nach erfolgreicher antibiotischer Therapie einer spontanen bakteriellen Peritonitis wird bei bis zu 30 % der Patienten ein HRS beobachtet. Eine kontrollierte, prospektive Studie konnte zeigen, dass die Gabe von Humanalbumin (1,5 g/kg KG am Tag der Diagnosestellung und 1 g/kg KG an Tag 3) zusätzlich zur Antibiose mit Cefotaxim nicht nur das Auftreten von Nierenfunktionsstörungen reduziert, sondern in der Folge auch die Mortalität der so behandelten Patienten senkt 6. Insofern erschiene es plausibel, dass die Prophylaxe einer spontanen bakteriellen Peritonitis auch einem HRS vorbeugt. Bei schwerer alkoholischer Hepatitis kann durch Pentoxyfillin die Wahrscheinlichkeit eines HRS reduziert und das Überleben verbessert werden 7.
Therapie
Folgende Therapieansätze müssen bei
hepatorenalem Syndrom diskutiert werden: therapeutische Aszitespunktion,
Dopamingabe, Vasokonstriktoren und Plasmaexpander, transjugulärer
intra-hepatischer portosystemischer Shunt (TIPS) und die Lebertransplantation.
|
| ||||||||||||||||||||||||||||||||||||||||||||
Eine therapeutische Aszitespunktion wird bei massivem Aszites immer an-zuraten sein. Möglicherweise kann durch die damit verbundene Senkung des intraabdominellen Druckes auch eine ver-besserte Nierenperfusion erzielt werden. Die Infusion von Dopamin in „Nierendosis“ wird häufig durchgeführt, ist jedoch ohne erwiesenen Nutzen beim hepatorenalen Syndrom. Es verbleiben somit die Lebertransplantation als kausaler Therapieansatz und die neueren Strategien TIPS sowie vasoaktive Substanzen (Tab. 3).
Das hepatorenale Syndrom (HRS) stellt eine ernsthafte Komplikation bei Patienten mit Leberzirrhose und Aszites dar und ist mit einer ungünstigen Prognose verbunden, falls nicht bald eine Lebertransplantation durchgeführt werden kann 8. Der Verlauf nach Lebertrans-plantation scheint bei Patienten mit HRS ungünstiger als bei Patienten, die vor Lebertransplantation noch eine normale Nierenfunktion aufwiesen. Auch das 5-Jahres-Überleben war schlechter als bei Patienten ohne HRS 8. Es besteht also die Notwendigkeit, die Nierenfunktion vor der Lebertransplantation zu verbessern und die Wartezeit bis zur Trans-plantation zu überbrücken. Hierfür scheint die Senkung des Pfortaderhochdrucks durch TIPS ein geeignetes Instrument. TIPS kann die Nierenfunktion verbessern 9, 10. Die mittlere Überlebenszeit bei 14 Patienten, die mit HRS Typ I einen TIPS erhielten, lag bei etwa 4 Monaten. Etwa 40 % der Patienten mussten jedoch wegen deutlich eingeschränkter Leberfunktion von diesem Verfahren ausgeschlossen werden 9.
Neuere Strategien, die an der peripheren Vasodilatation ansetzen 11, können die Nierenfunktion bei Patienten mit HRS signifikant verbessern. So wurde gezeigt, daß Patienten mit HRS Typ 1, die nicht auf Volumenexpansion mit Humanalbumin reagierten, eine deutliche Besserung der glomerulären Filtrationsrate unter einer Ornipressin-Dauerinfusion aufwiesen 12. Die Ansprechrate auf Terlipressin lag in einer großen retrospektiven Untersuchung bei 58 % mit einer 1-monatigen Überlebenswahrscheinlichkeit von 40 % 13. Eine in dieser Studie durchgeführte Multivarianzanalyse identifizierte die Terlipressin-induzierte Verbesserung der Nierenfunktion sowie einen Child-Pugh-Score ≤ 11 Punkte als unabhängige Prädiktoren für einen günstigen Verlauf. Bei 13 von 99 Patienten wurde eine Lebertransplanta-tion (92 ± 95 Tage nach Beginn des HRS) durchgeführt, davon bei zehn Patienten, die auf die Terlipressin-Gabe angesprochen hatten. Die durchschnittliche erforderliche Tagesdosis betrug 3 mg, verteilt auf 3 – 6 i.v. Bolusgaben. Eine längere Therapiedauer (im Mittel 11 Tage) erscheint mit einem besseren Ansprechen auf diese Therapie verbunden zu sein.
Zwei prospektive, randomisierte Studien haben eine erfolgreiche Therapie des HRS Typ 1 mit Terlipressin und Albumin belegt 14, 15. Eine Meta-Analyse hat auch eine Verbesserung des Überlebens gezeigt 16. Die kontinuierliche Infusion von Terlipressin könnte der intermittierenden Bolusgabe überlegen sein (Tab. 4) 17.
Die extrakorporale Albumindialyse (MARS) wurde im wesentlichen als supportive Therapie bei akutem Leberversagen untersucht. Ein günstiger Effekt auf die Nierenfunktion bei Patienten mit Leberzirrhose und HRS konnte jedoch nicht bestätigt werden 18.
1 Gerbes AL. The patient with refractory ascites. Best Practice & Research Clinical Gastroenterology 2007;21:551-560.
2 Arroyo V, Gines P, Gerbes AL, Dudley F, Gentilini P, Laffi G, Reynolds TB, Ring-Larsen H, Schölmerich J. Definition and diagnostic criteria of refractory ascites and hepatorenal syndrome in cirrhosis. Hepatology 1996;23:164-176.
3 Salerno F, Gerbes AL, Ginès P, Wong F, Arroyo V. Diagnosis, prevention and treatment of hepatorenal syndrome in cirrhosis. Gut 2007;56:1310-1318.
4 Schrier RW, Arroyo V, Bernardi M, Epstein M, Henriksen JH, Rodes J. Peripheral arterial vasodilation hypothesis: a proposal for the initiation of renal sodium and water retention in cirrhosis. Hepatology 1988;8:1151-1157.
5 Wong F, Blendis L. New challenge of hepatorenal syndrome: prevention and treatment. Hepatology 2001;34:1242-1251.
6 Sort P, Navasa M, Arroyo V, Aldeguer X, Planas R, Ruiz-del-Arbol L, Castells L, Vargas V, Soriano G, Guevara M, Gines P, Rodes J. Effect of intravenous albumin on renal impairment and mortality in patients with cirrhosis and spontaneous bacterial peritonitis. N Engl J Med 1999;341:403-409.
7 Akriviadis E, Botla R, Briggs W, Han S, Reynolds T, Shakil O. Pentoxifylline improves short-term survival in severe acute alcoholic hepatitis: a double-blind, placebocontrolled trial. Gastroenterology 2000;119:1637-1648.
8 Gonwa TA, Klintmalm GB, Levy M, Jennings LS, Goldstein RM, Husberg BS. Impact of pretransplant renal function on survival after liver transplantation. Transplantation 1995; 15; 59:361-365.
9 Brensing KA, Textor J, Perz J, Schiedermaier P, Raab P, Strunk H, Klehr HU, Kramer HJ, Spengler U, Schild H, Sauerbruch T. Long term outcome after transjugular intrahepatic portosystemic stent-shunt in non-transplant cirrhotics with hepatorenal syndrome: a phase II study. Gut 2000;47:288-295.
10 Rössle M, Gerbes AL. TIPS for the treatment of refractory ascites, hepatorenal syndrome and hepatic hydrothorax – a critical update. Gut 2010;59:988-1000.
11 Lenz K, Hörtnagl H, Druml W, Reither H, Schmid R, Schneeweiss B, Laggner A, Grimm G, Gerbes AL. Ornipressin in the treatment of functional renal failure in decompensated liver cirrhosis. Effects on renal hemodynamics and atrial natriuretic factor. Gastroenterology 1991;101:1060-1067.
12 Gülberg V, Bilzer M, Gerbes AL. Long-term therapy and retreatment of hepatorenal syndrome type 1 with ornipressin and dopamine. Hepatology 1999;30:870-875.
13 Moreau R, Durand F, Poynard T, et al. Terlipressin in patients with cirrhosis and type 1 hepatorenal syndrome: a retrospective multicenter study. Gastroenterology. 2002;122:923-930.
14 Martin-Llahi M, Pepin MN, Guevara M, Diaz F, Torre A, Terra C, Fabrega E, Arroyo V, Rodes J, Gines P. Terlipressin and albumin vs albumin in patients with cirrhosis and hepatorenal syndrome: A randomized study. Gastroenterology 2008;134:1352-1359.
15 Sanyal AJ, Boyer T, Garcia-Tsao G, Regenstein F, Rossaro L, Appenrodt B, Blei A, Gülberg V, Sigal S, Teuber P. A randomized prospective double blind placebo controlled trial of Terlipressin for type 1 hepatorenal syndrome. Gastroenterology 2008;134:1360-1368.
16 Gluud LL, Christensen K, Christensen E, Krag A. Systematic Review of Randomized Trials on Vasoconstrictor Drugs for Hepatorenal Syndrome. Hepatology 2010;51:576-584.
17 Gerbes AL, Huber E, Gülberg V. Terlipressin for hepatorenal syndrome: continuous infusion as an alternative to i.v. bolus administration. Gastroenterology 2009; 137:1179-1181
18 Wong F, Raina N, Richardson R. Molecular adsorbent recirculating system is ineffective in the management of type 1 hepatorenal syndrome in patients with cirrhosis with ascites who have failed vasoconstrictor treatment. Gut 2010;59:381-386.





